Гастроэнтерологические проблемы при
ревматических заболеваниях
Д.И. Абдулганиева, И.Г. Салихов
Казанский государственный медицинский университет
Абдулганиева Диана Ильдаровна — кандидат медицинских наук,
доцент кафедры госпитальной терапии
В статье рассматриваются общие аспекты возникновения и
проявления гастроэнтерологических и ревматических
заболеваний — это определенная взаимосвязь этиологических
моментов, общность патогенетических звеньев, клиническая
гетерогенность поражения желудочно-кишечного тракта при
заболеваниях соединительной ткани, а также воздействие на
желудочно-кишечный тракт лекарственных препаратов,
применяемых для лечения ревматологических заболеваний, их
побочные эффекты и токсичность. Приведены современные
литературные сведения, собственные данные, клинические
примеры.
Gastrointestinal problems in patients with rheumatic
diseases
This article handle a general aspects of the appearance
and manifestations of gastrointestinal and rheumatic
diseases — a definite etiologic relationship moments,
common pathogenetic links, the clinical heterogeneity of
lesions of the gastrointestinal tract in diseases of
connective tissue, and the impact on gastro-intestinal
tract of drugs used to treat rheumatic diseases, their
side effects and toxicity. The modern literature data,
native data, clinical examples are presented.
Современная медицина характеризуется все более узкой
дифференциацией специальностей, способствующей более
точной диагностике и эффективному лечению. В то же время
это приводит к потере понимания интегрирования
патологических процессов, возникающих в организме.
Гастроэнтерология и ревматология — очень тесно
связанные между собой дисциплины [1]. Существует много
общего в возникновении и проявлениях поражения
желудочно-кишечного тракта при заболеваниях соединительной
ткани.
В одних случаях прослеживается некоторая взаимосвязь
этиологических моментов. Сегодня большинством
исследователей признается способность вирусов гепатитов В
и особенно С служить пусковым толчком для активации
аутоиммунных процессов в организме. У больных узелковым
полиартериитом гораздо чаще в крови определяется вирус
гепатита В, чем у больных с мембранозным или
мембранопролиферативным гломерулонефритом и
лейкоцитокластическим васкулитом [2]. По данным некоторых
авторов, лечение имеющейся инфекции вирусного гепатита В
положительно отражается на течении основного заболевания
(особенно в случае гломерулонефрита), в то же время
иммуносупрессивная терапия способствует хронизации
вирусного гепатита [2].
В других случаях это проявляется в виде общности
патогенетических звеньев. На сегодняшний день имеются
неоспоримые доказательства того, что в патогенезе развития
как ревматиодного артрита (РА), болезни Бехтерева,
системной красной волчанки, так и в развитии хронических
воспалительных заболеваний кишечника (ХВЗК), поражений
печени участвуют иммунные и аутоиммунные механизмы,
приводящие к формированию хронического воспаления.
Одним из ключевых механизмов развития хронического
воспаления является изменение продукции цитокинов [1].
Цитокины — это медиаторы белковой природы, участвующие в
межклеточной передаче сигналов. Вместе с гормонами и
нейромедиаторами они составляют основу языка химической
сигнализации, путем которой в многоклеточном организме
регулируется морфогенез и регенерация тканей. К настоящему
времени обнаружено более ста цитокинов, в т.ч.
интерлейкины, интерфероны, колониестимулирующие факторы,
факторы некроза опухоли и факторы роста. Активированные
макрофаги выделяют цитокин, способный лизировать большой
набор опухолевых клеток, поэтому он получил название
фактор некроза опухоли-альфа (ФНО-a). Кроме макрофагов,
его синтезируют разные типы клеток — Т-хелперы 1-го типа,
клетки эндотелия, но моноциты/макрофаги, безусловно,
являются его основным источником [3].
В норме содержание клеточных субпопуляций, а
соответственно, и соотношение провоспалительных и
противовоспалительных цитокинов сбалансировано, что
обеспечивает адекватный иммунный ответ на антигенное
раздражение [4, 5]. Группу цитокинов с провоспалительным
действием составляют интерлейкины (ИЛ): ИЛ-1, ИЛ-2, ИЛ-6,
ИЛ-8 и др., ФНО-a, интерферон-гамма (ИФ-g). К
противовоспалительным и регуляторным цитокинам относятся
ИЛ-10, ИЛ-11, эндогенные антагонисты рецепторов ИЛ-1
(ИЛ-1рa), трансформирующий ростовой фактор-b (ТРФ-b) [6].
Патогенетические механизмы воспалительных и аутоиммунных
заболеваний разделяют по доминирующему субклассу
активированных Т-лимфоцитов в очаге поражения и,
соответственно, по профилю вырабатываемых ими цитокинов
[7].
Так, РА и болезнь Крона ассоциированы с Т-хелперным
иммунным ответом 1-го типа, при котором основными
медиаторами являются ИЛ-2 и ИФ-g [8]. Общность нарушений
иммунных механизмов при этих заболеваниях определяют общие
подходы к их лечению. Среди цитокинов с воспалительным
действием одним из наиболее активных является ФНО-a. Его
считают одним из ключевых в процессе воспаления при РА,
болезни Крона и других аутоиммунных заболеваниях [3].
В нормальных физиологических условиях ФНО функционирует
как иммунорегуляторный медиатор и обеспечивает рост,
пролиферацию и дифференцировку разных типов клеток,
активирует нейтрофилы, Т и В-лимфоциты, лизирует
опухолевые и инфицированные бактериями и вирусами клетки,
участвует в регуляции апоптоза.
В патологических условиях ФНО-a ведет себя как активный
провоспалительный агент [3]. Под его влиянием расширяются
сосуды, что приводит к локальному усилению кровотока и,
как следствие, к местной гиперемии и повышению
температуры. Кроме того, усиливается проницаемость
сосудов, влекущая за собой локальное накопление жидкости,
которая определяет формирование отека и возникновение
болевых ощущений. ФНО-а определяет экспрессию адгезивных
молекул на эндотелиальных клетках, в результате чего
усиливается приток фагоцитов в очаг воспаления [1].
В настоящее время в клиническую практику в ревматологии
и гастроэнтерологии широко введены генно-инженерные
биотехнологические препараты на основе моноклональных
антител — ингибиторы ФНО-a — Инфликсимаб, Адалимумаб,
Цертолизумаб. Ингибиторы ФНО-a сегодня во всем мире
успешно применяются для лечения как заболеваний
ревматологического круга, так и при хронических
заболеваниях кишечника. Нами Инфликсимаб применяется в
гастроэнтерологии с 2006 года, в настоящее время успешно
пролечено 20 пациентов, у части больных удалось избежать
инвалидизирующей операции по удалению толстого кишечника —
колэктомии [9].
Следует отметить, что в настоящее время проходят
клинические испытания и применяются для лечения
аутоиммунных заболеваний новые биологические агенты с
другими механизмами действия.
Клиническая гетерогенность заболеваний также характерна
для поражения органов желудочно-кишечного (ЖКТ) тракта при
системных заболеваниях. Иногда на первый план выходят
кишечные проявления аутоиммунных процессов или, наоборот,
суставной синдром маскирует кишечную патологию. Например,
ХВЗК (неспецифический язвенный колит и болезнь Крона)
могут длительно протекать в виде артропатий — это
артралгии, периферические артриты, анкилозирующий
спондилит, сакроилеит (ассоциированный с HLA-B27), и лишь
через определенное время проявиться в виде основной
патологии кишечника. По нашим данным регистра ХВЗК в
Республике Татарстан, внекишечные проявления наблюдаются
часто — в 35,8% случаев (по мировым данным — в 25-30%
случаев). Самые распространенными среди внекишечных
проявлений являлись артриты и/или артропатии, составляя
44,3% всей структуры внекишечных проявлений [10].
Криоглобулинемия, нередко встречающаяся у больных
гепатитом С и положительным ревматоидным фактором, может
клинически манифестировать артралгиями. Даже возможна
ошибочная диагностика РА вместо хронического гепатита С с
криоглобулинемией.
Говоря о конкретных нозологических формах — РА,
системной красной волчанке, дерматомиозите и др., следует
отметить, что в каждом из них имеются свои клинические
особенности поражения ЖКТ (таблица 1). Однако из всех
заболеваний ЖКТ поражается наиболее часто при системной
склеродермии — более чем в 80% случаев. Поражение может
наблюдаться на любом уровне — от ротовой полости до прямой
кишки.
Таблица 1. Гастроэнтерологические
проявления ревматологических заболеваний
| Заболевание |
Поражение |
Проявление |
| Ревматоидный артрит |
Височно-челюстной артрит
Нарушение моторики пищевода
Висцеральный васкулит
Амилоидоз
Портальная гипертензия (синдром Фелти)
Энтероколит в результате приема препаратов золота |
Нарушение процесса жевания
Дисфагия, рефлюкс-эзофагит
Боли в животе, холецистит, инфаркты и язвы стенки
кишечника
Псевдо-обструкция, мальабсорбция, энтеропатия с
потерей белка, инфаркты и язвы стенки кишечника,
нарушение проходимости пилорического отдела желудка
Кровотечение из расширенных вен пищевода
Энтерит, диарея, лихорадка, эозинофилия,
мегаколон |
| Склеродермия |
Нарушение моторики пищевода
Гастропарез
Фиброз кишечника и нарушение моторики
Псевдодивертикулез
Артериит (редко)
Панкреатит |
Дисфагия, рефлюкс-эзофагит, стриктуры,
метаплазия Барретта, задержка пищи в желудке,
гастроэзофагальный рефлюкс
Запор, псевдообструкция, мальабсорбция,
инвагинация, заворот кишок, кистозный пневматоз
кишечника
Кровотечение, стаз, повышенный бактериальный рост
Тромбозы сосудов кишечника, инфаркты, некроз
поджелудочной железы
Кальцифицирующий панкреатит, экзокринная
недостаточность |
| Системная красная волчанка |
Нарушение моторики пищевода. Поражение
мезентериальных сосудов (2%) |
Дисфагия, рефлюкс Язвы различных отделов ЖКТ,
инфаркты кишечной стенки, инвагинация, панкреатит,
кистозный пневматоз кишечника |
| Синдром Шегрена |
Фиброз пищевода Инфильтраты желудка
Панкреатит
Первичный билиарный цирроз |
Дисфагия Объемные образования в желудке
Боли в животе, экзокринная недостаточность
Желтуха, печеночная недостаточность, кровотечение
из расширенных вен пищевода |
| Полимиозит-дерматомиозит |
Дисфункция скелетных мышц Нарушение моторики
Поражение мезентериальных сосудов (редко) |
Аспирация Дисфагия, рефлюкс, гастропарез,
запоры, дивертикулез
Язвы различных отделов ЖКТ, перфорации, кистозный
пневматоз кишечника |
| Смешанные заболевания соединительной ткани |
Нарушение моторики Поражение мезентериальных
сосудов (редко) |
Дисфагия, рефлюкс, стриктуры, гастропарез,
безоары, псевдообструкция. Изъязвления, перфорации,
панкреатит |
| Узелковый периартериит |
Поражение мезентериальных сосудов (80%) |
Холецистит (17%), аппендицит, инфаркты стенки
кишечника, панкреатит, перфорации, стриктуры,
кровотечения слизистой оболочки, подслизистые
гематомы |
| Синдром Чарджа — Штросса |
Поражение мезентериальных сосудов (42%)
Эозинофильный гастрит |
Кровотечение, изъязвление, инфаркты, перфорации
Объемные образования в желудке |
| Пурпура Шенлейн — Геноха |
Поражение мезентериальных сосудов (68%) |
Инвагинация, язвы, холецистит, кровотечения,
инфаркты, аппендицит, перфорации |
| Гранулематоз Вегенера |
Поражение мезентериальных сосудов (5%) |
Холецистит, аппендицит, илеоколит, инфаркты |
| Криоглобулинемия |
Поражение мезентериальных сосудов (редко) |
Инфаркты, ишемия |
| Болезнь Бехчета |
Изъязвления слизистой Амилоидоз |
Кровотечение, перфорации, стеноз пилорического
отдела желудка Осложнения (см. Ревматоидный
артрит) |
| Реактивный артрит |
Воспаление подвздошной и толстой кишок |
Обычно протекают бессимптомно |
У большинства больных встречается поражение пищевода
(этот симптом входит в так называемый CREST-синдром —
кальциноз, синдром Рейно, нарушение моторики пищевода,
скредодактилия и телеангиоэктазии). Дисфагия и
гастроэзофагальный рефлюкс являются основными
проявлениями. Это происходит в результате нарушения
моторики и снижения тонуса нижнего сфинктера пищевода [2].
В тонком кишечнике происходит атрофия гладкой
мускулатуры, отложение коллагена в подслизистом, мышечном
и серозном слоях, что приводит к снижению моторики.
Клинически это проявляется в виде вздутия живота, урчания,
анорексии, тошноты и рвоты. На ранних стадиях пациенты
отвечают на терапию прокинетиками, т.к. преимущественно
вовлекается иннервация, но при прогрессировании
заболевания происходят миопатические, фиброзные изменения
и реакции на терапию не бывает [2].
Наибольшие трудности представляет проведение
дифференциальной диагностики болевого синдрома в животе,
особенно если в системный процесс вовлекаются сосуды
брюшной полости. Это нередко встречается при узелковом
полиартериите, синдроме Шенлейн — Геноха, гранулематозе
Вегенера и других заболеваниях соединительной ткани.
Приведем клинический пример. В клинику поступил больной
из одной из ЦРБ под Казанью. Беспокоили постоянные
интенсивные боли, разлитые по всему животу в течение
недели, с тенденцией к усилению. Боль сопровождалась
подъемом температуры до 37,2-37,50, газы отходили,
кишечная перистальтика была сохранена. В анамнезе больного
— бронхиальная астма. При объективном осмотре живот
мягкий, не напряжен, болезненный по всем областям. При
лабораторно-инструментальном обследовании обращала
внимание эозинофилия — 50% (с нарастанием в динамике до
65%), повышение СОЭ до 60 мм/час, умеренный лейкоцитоз.
Сигмоскопия выявила синюшность, полнокровие слизистой
оболочки, единичные язвы ректосигмоидного отдела.
Состояние было расценено нами как синдром Чарджа — Штросса
с вовлечением мезентериальных сосудов. При проведении
пульс-терапии глюкокортикостероидами было отмечено
значительное улучшение состояния больного в последующие
2-3 дня.
Наконец не менее важным с практической точки зрения
представляется и воздействие на ЖКТ лекарственных
препаратов, применяемых для лечения ревматических
заболеваний, их побочные эффекты и токсичность. В первую
очередь это касается наиболее старой, хорошо изученной
группы нестероидных противовоспалительных препаратов (НПВП).
В мультицентровых исследованиях, охватывающих сотни тысяч
больных, проведенных в конце 90-х годов, убедительно
доказана способность этих препаратов вызывать
эрозивно-язвенные поражения слизистой оболочки верхних
отделов ЖКТ [11, 12, 13].
Прогнозировать развитие НПВП-гастропатии позволяют так
называемые факторы риска, выявленные при анализе данных
ретроспективных исследований [14] (таблица 2).
Таблица 2. Факторы риска развития
НПВП-индуцированных гастропатий
| Доказанные Язвенный анамнез
Язвенное кровотечение в анамнезе
Возраст старше 60 лет
Пол
Высокие дозы НПВП или использование нескольких
препаратов
Прием аспирина в низких дозах
Одновременный прием глюкокортикостероидов
Одновременный прием антикоагулянтов
Коморбидные заболевания
Вероятные
Инфицирование H. pylori
Курение
Употребление алкоголя |
Наличие подобных факторов риска ассоциируется с
увеличением риска серьезных осложнений со стороны ЖКТ на
популяционном уровне. Целесообразно проведение
эндоскопического исследования всем больным, имеющим
факторы риска, через 1-3 месяца после начала приема НПВП
[14].
Однако имеются литературные данные, что даже при
наличии одинаковых факторов риска результаты применения
одних и тех же НПВП в равных дозах у двух отдельных
пациентов могут существенно различаться [15, 16].
Вероятно, есть и другие, не менее важные факторы,
определяющие развитие НПВП-индуцированной гастропатии и
успех последующих профилактических мер. Одним из таких
факторов является уровень внутрижелудочной кислотности,
что в известной мере объясняет использование
антисекреторных препаратов для профилактики и лечения
НПВП-гастропатий [11, 17, 18].
Нами (совместно с Белянской Н.Э.) было проведено
изучение влияния диклофенака натрия на кислотообразующую
функцию желудка у 42 больных РА и 14 здоровых добровольцев
по данным 24-часовой рН-метрии (аппарат "Гастроскан-24").
Для оценки влияния НПВП на секрецию соляной кислоты
применялся диклофенак натрия [19, 20, 21, 22]. Ответ на
диклофенак натрия (проба) мы считали положительным в
случае повышения кислотности (изменение рН на 0,3 единицы
рН и более [23]), понижение кислотности нами трактовалось
как отрицательный результат пробы.
У больных РА определялось разнонаправленное отклонение
показателей базальной кислотности как в сторону
гиперацидности, так и в сторону гипоацидности (в 43,6% и
30,8% случаев соответственно). При приеме диклофенака
натрия в контрольной группе у 92% наблюдалось понижение
интрагастральной кислотности (рис. 1) (р<0,05). Можно
говорить о том, что здоровые лица отвечают на диклофенак
активизацией защитных механизмов (компенсаторное повышение
выработки простагландинов и, как следствие, повышение
выработки бикарбонатов, слизи, снижение уровня
интрагастральной соляной кислоты).
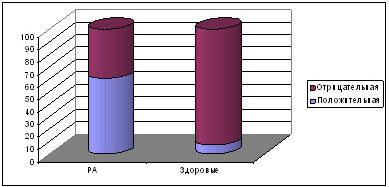
Рис. 1. Результаты пробы с
диклофенаком натрия у больных РА и здоровых добровольцев
В группе больных РА (рис. 1) изменение интрагастральной
кислотности под влиянием диклофенака натрия было
разнонаправленным: чаще выявлялась положительная проба с
диклофенаком натрия — у 20 (60,6%), отрицательная проба
была выявлена у 13 (39,4%) больных (р<0,05).
На рисунке 2 изображено повышение интрагастральной
кислотности у больного А., 28 л. (РА) — положительная
проба с диклофенаком натрия.
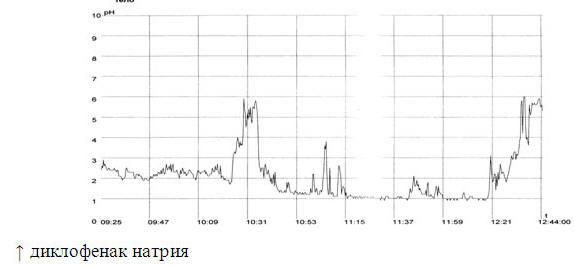
Рис. 2. Положительная проба с
диклофенаком натрия у больного А., 28 л. (РА)
Отличие результатов приема диклофенака натрия у больных
РА (более частое повышение интрагастральной кислотности
после приема препарата) от результатов ответа у здоровых
лиц (преимущественное понижение кислотности) может
свидетельствовать о сложном механизме влияния НПВП на
слизистую оболочку ЖКТ, обусловленном системностью
воспалительного процесса при РА с вовлечением в иммунный
воспалительный процесс как секреторного аппарата желудка,
так и сосудистого русла с развитием нарушений макро- и
микроциркуляции. В ранее проведенных экспериментах было
показано [24, 25], что увеличение секреции соляной кислоты
под влиянием неселективных НПВП может зависеть от
активности воспалительного процесса в слизистой оболочке
желудка, что мы и наблюдали у больных РА.
Анализ характера изменений интрагастральной кислотности
после приема диклофенака натрия (таблица 3) позволил
выделить группу больных РА, у которых в ответ на прием
препарата происходило достоверное повышение
кислотообразующей функции желудка, несмотря на исходный
сниженный уровень базальной кислотности (р<0,05).
Таблица 3. Характер изменения
интрагастральной кислотности после приема диклофенака
натрия у больных РА и здоровых добровольцев
| Кислотность |
Группы больных |
| Контроль до ДН |
Контроль после ДН |
РА до ДН |
РА после ДН |
| Гиперацидность |
1,15±0,07 |
1,60±0,14 |
1,09±0,29 |
1,33±0,67 |
| Нормацидность |
1,72±0,18* |
3,95±1,88* |
1,85±0,10 |
1,45±0,39 |
| Гипоацидность |
2,95±1,06 |
1,75±0,64 |
3,42±1,03* |
2,28±1,21* |
| Анацидность |
— |
— |
6,93±0,68 |
6,47±1,69 |
Примечание: * р<0,05 (до и после приема диклофенака
натрия), ДН — диклофенак натрия
Таким образом, проведенное нами исследование показало,
что при приеме диклофенака натрия у пациентов с РА были
выявлены различные варианты ответов, и бόльшее значение
может иметь не базальный уровень интрагастральной
кислотности, а характер ее изменения в ответ на прием
препарата, что в известной степени объясняет эффективность
ИПП, применяемых как для профилактики, так и для лечения
НПВП-гастропатий.
Известно, что применение селективных НПВП позволяет
уменьшить вероятность развития поражения верхних отделов
ЖКТ. Поэтому назначение этих препаратов показано во всех
случаях, когда пациент имеет как минимум 1 фактор риска
развития НПВП-гастропатии [26]. Однако использование
селективных НПВП не устраняет возможности развития
серьезных осложнений со стороны желудочно-кишечного
тракта, особенно у больных, имевших в анамнезе подобную
патологию [11, 27, 28]. Поэтому вопросы лечения и
профилактики НПВП-гастропатий являются чрезвычайно
актуальными в повседневной клинической практике.
Профилактика НПВП-гастропатии
Целью профилактики является предотвращение серьезных
осложнений со стороны ЖКТ, появления или рецидивов язв и
эрозий у больных, принимающих НПВП и/или аспирин в низких
дозах [14].
Основными подходами к профилактике являются:
1. Рациональное использование НПВП с учетом
индивидуальных особенностей пациента (что подтверждают
результаты проведенного нами исследования), клинической
ситуации, фармакологических свойств препарата, а также
наличия и своевременной оценки факторов риска
НПВП-гастропатии.
2. Лекарственная профилактика — препараты, применяемые
с этой целью, имеют подтвержденный многими
рандомизированными клиническими исследованиями уровень
доказательности [14]:
— назначение ИПП (омепразол, лансопразол, пантопразол,
эзомепразол). Они эффективны в отношении предупреждения
развития и рецидивов «эндоскопических» язв желудка и
двенадцатиперстной кишки (уровень А), а также
ЖКТ-кровотечения (уровень В). ИПП достоверно эффективнее
Н2-блокаторов (уровень А) и существенно лучше переносятся,
чем мизопростол.
— Мизопростол — эффективный препарат для профилактики
НПВП-гастропатии, как «эндоскопических» язв любой
локализации, так и ЖКТ-кровотечения и перфорации. Однако
его применение ограничено, так как в эффективных
дозировках он часто вызывает побочные эффекты в виде
диареи.
— Антациды, сукралфат; Н2-блокаторы в стандартных дозах
малоэффективны для профилактики НПВП-гастропатии и не
должны использоваться с этой целью.
Лечение НПВП-гастропатии
В настоящее время для лечения НПВП-гастропатии
применяют следующие препараты — ИПП, Н2-блокаторы и
мизопростол [14]. Рекомендации по лечению могут
складываться из следующих этапов:
1. Прекращение приема НПВП. Сама по себе отмена НПВП не
приводит к заживлению эрозивно-язвенного дефекта, однако
это может повысить эффективность противоязвенной терапии.
2. Назначение лекарственных препаратов, способствующих
заживлению дефекта слизистой. Длительность проводимой
терапии должна быть не менее 4 недель; при наличии
язвенного дефекта большого размера или его локализации в
желудке — 8-12 недель непрерывной терапии. Многие
положения, которые определяют лечение НПВП-индуцированного
поражения гастродуоденальной области, имеют подтвержденный
уровень доказательности.
— Н2-блокаторы в стандартных дозах эффективны при
лечении НПВП-индуцированых язв и эрозий двенадцатиперстной
кишки, но не желудка (уровень А).
— Мизопростол в дозе 200 мкг 4 раза в сутки эффективен
в лечении НПВП-индуцированных язв желудка и
двенадцатиперстной кишки (уровень А). Однако мизопростол в
дозировке 600-800 мкг/сутки у большинства пациентов
вызывает диарейный синдром.
— ИПП (омепразол, лансопразол, эзомепразол) эффективны
в лечении НПВП-индуцированных язв желудка и
двенадцатиперстной кишки (уровень А). ИПП превосходят по
своему лечебному действию блокаторы Н2-гистаминорецепторов
и мизопростол (уровень А).
— Эрадикация H.pylori не ускоряет заживления
НПВП-индуцированных язв (уровень А).
Хотелось бы отдельно остановиться на роли эрадикации
инфекции H.pylori в профилактике и лечении
НПВП-индуцированной гастропатии. Основные положения,
касающиеся влияния H.pylori на развитие НПВП-гастропатии и
показания к проведению антихеликобактерной терапии у
больных, принимающих НПВП, сформулированы в Маастрихском
соглашении-3 [29]. В нем указано: «Взаимосвязь между
H.pylori и НПВП комплексная. Оба компонента отвечают за
все пептические язвы. Эрадикация H.pylori недостаточна для
того, чтобы предотвратить рецидив язвенного кровотечения у
принимающих НПВП из группы высокого риска. Она не улучшает
заживления пептической язвы у пациентов, получающих
антисекреторную терапию у лиц, продолжающих принимать НПВП».
Рекомендации в Маастрихском соглашении-3 по эрадикации
H.pylori звучат следующим образом:
— Эрадикация H.pylori имеет значение у постоянно
принимающих НПВП, но недостаточна, чтобы полностью
предотвратить НПВП-гастропатию;
— Пациенты, которые впервые начинают принимать НПВП,
должны быть протестированы на H.pylori, и если тест
положительный, получить эрадикационную терапию для
предотвращения пептической язвы или кровотечения.
— Пациенты, длительно принимающие аспирин, имевшие
кровотечение, должны быть протестированы на H.pylori и,
если ответ положительный, получить эрадикационную терапию.
— У пациентов, длительно получающих НПВП и при этом
имеющих язвенный дефект и/или язвенное кровотечение,
поддерживающая терапия ИПП превосходит эрадикацию H.pylori
в отношении предотвращения рецидивов язвы и/или
кровотечения.
Таким образом, экспертами признано, что инфекция
H.pylori не является ключевым фактором, ответственным за
формирование НПВП-индуцированной гастропатии.
Влияние НПВП на слизистую оболочку ЖКТ не
ограничивается только гастродуоденальной зоной. Известно,
что также поражается слизистая оболочка тонкой, реже
толстой кишки. Ввиду трудной визуализации этих органов и
малой информированности о патологии этой области
практикующие врачи редко задумывается в клинической
практике о влиянии НПВП на слизистую оболочку этих
органов. Однако внедрение в 90-е годы XX века метода
капсульной эндоскопии и проводимые исследования последних
лет показали, что косвенные признаки воспаления тонкой
кишки отмечаются у 40-70% больных, длительно принимающих
НПВП, а повреждение слизистой оболочки тонкой кишки при ее
визуализации выявляется более чем у 40% пациентов — это
почти половина больных! Поэтому ниже хотелось бы напомнить
об основных патогенетических и клинических проявлениях
НПВП-энтеропатии, принципах диагностики и лечения.
НПВП-энтеропатия (энтеропатия, индуцированная НПВП) —
патология тонкой кишки, возникающая в хронологической
связи с приемом НПВП (включая низкие дозы аспирина).
НПВП-энтеропатия характеризуется нарушением проницаемости
кишечной стенки с экссудацией белка и диапедезом
эритроцитов (приводящих к железодефицитной анемии и
гипоальбуминемии), нарушением процессов переваривания и
всасывания пищи, а также повреждением слизистой оболочки с
развитием эрозий, язв и их осложнений — кровотечения,
перфорации, появления циркулярных стриктур, нарушения
кишечной проходимости [30].
Патогенез поражения слизистой тонкой кишки связан с
негативным влиянием НПВП на энтероциты — снижением синтеза
простагландина Е2 и простациклина, блокадой ферментных
систем митохондрий, нарушением микроциркуляции вследствие
блокады NO-синтазы и др., что приводит к нарушению
межклеточных контактов с последующей тpанслокацией
бактериальной флоры и компонентов бактерий в кишечную
стенку и развитием хронического воспаления [31].
К основным клиническим проявлениям НПВП-энтеропатии
относят:
— железодефицитную анемию;
— диспепсию, не отвечающую на прием ИПП;
— гипопротеинемию и гипоальбуминемию (связана с
экссудацией белка);
— наличие крови в кале при отсутствии поражения верхних
и дистальных отделов ЖКТ.
Иногда поражение тонкой кишки может дебютировать
осложнениями:
— перфорацией тонкой кишки;
— профузным кишечным кровотечением;
— тонкокишечной непроходимостью, связанной с
формированием постъязвенных стриктур.
Диарейный синдром часто возникает на фоне приема НПВП и
даже иногда требует медикаментозной коррекции. НПВП
занимают одно из ведущих мест среди причин развития острой
и хронической диареи. При этом возникновение
НПВП-ассоциированной диареи может быть сопряжено как с
функциональными или органическими нарушениями в толстой
кишке (так называемая НПВП-колонопатия), так и с рядом
механизмов, связанных с воспалением и повышением
проницаемости тонкой кишки.
Глюкокортикостероиды и цитотоксические
иммунодепрессанты, которые часто применяются у пациентов с
ревматическими заболеваниями, способствуют развитию
бактериальной транслокации, воздействуют на проницаемость
стенки тонкой кишки и замедляют темпы регенерации
поврежденных эпителиоцитов. В то же время эти препараты
могут уменьшать выраженность хронического воспаления
слизистой оболочки тонкой кишки, связанного с негативным
влиянием НПВП, и блокировать механизмы клеточной
цитотоксичности активированных нейтрофилов, ответственных
за повреждение энтероцитов [32].
Таким образом, клинически задуматься о наличии
НПВП-энтеропатии у пациента можно при наличии
диспепсического синдрома, не купируемого ИПП, легкой
анемии — ниже 110 г/л, положительной реакции Григерсена в
отсутствии источников кровотечения, склонности к диарее и
вздутию живота. В реальной клинической практике
распознавание НПВП-энтеропатии просходит крайне редко
ввиду неосведомленности широкого круга врачей об этой
патологии. Пациенты, принимающие НПВП и имеющие
клинические проявления диарейного синдрома, чаще всего
наблюдаются с диагнозом «дисбактериоз».
Диагностика НПВП-энтеропатии. Диагностические
мероприятия для выявления патологии тонкой кишки показаны
больным, регулярно принимающим НПВП, в случае выявления у
них признаков скрытого кишечного кровотечения (при
негативных результатах ФГДС и фиброколоноскопии),
железодефицитной анемии (при невыясненном источнике
кровотечения и достаточном поступлении железа с пищей) и
гипоальбуминемии.
Оценка кровопотери, возникающей на фоне приема НПВП, в
клинической практике обычно базируется на обнаружении
следов крови в кале. Более точные данные удается получить
при научных исследованиях с помощью методик с применением
радиоактивных меток, например, эритроцитов, меченых
51Cr-ЭДТА [32].
Следует отметить, что риск развития патологии тонкой
кишки возрастает при наличии дивертикулов (которые часто
встречаются в пожилом возрасте), а также ХВЗК — язвенного
колита и болезни Крона.
Лечение и профилактика НПВП-энтеропатии. Отмена НПВП
позволяет снизить риск развития тяжелых осложнений и
ускорить процесс выздоровления, однако не приводит к
купированию всех проявлений НПВП-энтеропатии. Имеются
данные о возможности применения мизопростола,
сульфасалазина и метронидазола [31].
Профилактика НПВП-энтеропатии прежде всего
предусматривает рациональное использование НПВП у больных
с такими вероятными факторами риска, как пожилой возраст,
сопутствующий прием глюкокортикостероидов и
антикоагулянтов, хронические заболевания кишечника (целиакия,
болезнь Уиппла, неспецифический язвенный колит, болезнь
Крона) [32]. Согласно данным рандомизированных клинических
исследований, применение селективных НПВП (нимесулида,
мелоксикама, целекоксиба) у таких больных достоверно
снижает риск развития или рецидива патологии тонкой кишки,
однако не устраняет полностью признаков энтеропатии [32,
33].
Сульфасалазин и препараты висмута способны уменьшать
кровопотерю, связанную с повышением кишечной проницаемости
на фоне приема НПВП, а мизопростол — снижать риск
серьезных осложнений со стороны тонкой кишки при
длительном приеме НПВП [33].
ИПП, эффективность которых доказана при поражении
слизистой оболочки гастродуоденальной зоны, оказались
неэффективными при патологическом процессе в тонкой кишке.
Они не уменьшают риска развития НПВП-энтеропатии. Также
ИПП неэффективны в отношении диспепсии, сопровождающей
повреждение тонкой кишки, и профилактики рецидивов язв или
кровотечения этого отдела кишечника. По современным
представлениям, уменьшение частоты развития
НПВП-энтеропатии происходит при использовании ЦОГ-2
селективных НПВП [33].
Таким образом, гастроэнтерологические проявления
заболеваний соединительной ткани — это область медицины,
которая всегда заставляет клиницистов не только
сталкиваться с трудными диагностическими задачами, но и
требует тщательного, взвешенного лечебного подхода в
каждом индивидуальном случае.
Литература:
1. Насонов Е.Л. Сегодня в изучении патогенеза
ревматических болезней на первый план выходят исследования
механизмов хронического воспаления // Фарматека, 2005. — №
7. — С. 4-7.
2. Sleisenger and Fordtran's Gastrointestinal and Liver
disease: pathophysiology, diagnosis, management //
Elsevier Science, 2002. — 2386 c.
3. Белоусова Е.А., Морозова Н.А., Никитина Н.В.
Инфликсимаб (ремикейд) в лечении
рефрактерных форм болезни Крона // РМЖ, 2005. — Т. 7. — №
1. — С. 28-32.
4. Papadakis K.A., Targan S.R. Role of cytokines in the
pathogenesis of inflammatory bowel disease // Ann. Rev.
Med. — 2000. — V. 51. — P. 289-298.
5. Targan S.R. Biology of inflammation in Crohn's
disease: mechanism of action of anti- TNF-a therapy //
Scand. J. Gastroenterol. — 2000. — V. 14. — (Suppl. C). —
13 с.
6. Ricart E., Panaccione R., Loftus E., Tremain W.
Infliximab for Crohn's disease in clinical practice at the
Mayo Clinic: the first 100 patients // Am. J.
Gastroenterol. — 2001. — V. 96. — P. 722-729.
7. Насонов Е.Л. Нарушения иммунитета при аутоиммунных
заболеваниях // Российский журнал гастроэнтерологии,
гепатологии, колопроктологии, 1999. — Т. IX. — № 4. — С.
43-48.
8. Rutgeerts P. A critical assessment of new therapies
in inflammatory bowel diseases // J. Gastroenterol Hepatol.
— 2002. — Vol. 17. — suppl. — S177 QR.
9. Абдулганиева Д.И., Одинцова А.Х., Салихов И.Г.
Взгляд гастроэнтеролога на биологическую терапию тяжелых
форм язвенного колита // Колопроктология, 2009. — № 3. —
с. 43-46.
10. Абдулганиева Д.И., Одинцова А.Х., Бодрягина Е.С. и
др. Региональные особенности хронических воспалительных
заболеваний кишечника // Практическая медицина, 2010. — №
3. — С. 69-72.
11. Lain L. Proton pump inhibitor co-therapy with
nonsteroidal anti-inflammatory drugs-nice or necessary? //
Rew. Gastroenterol. Dis. — 2004. — № 4. — Р. 33-41.
12. Singh G., Triadafilopoulus G. Appropriative choice
of proton pump inhibitor therapy in the prevention and
management of NSAID-related gastrointestinal damage // Int
J Clin Pract. — 2005. — Vol. 59. — P. 1210—1215.
13. Lanas A. Prevention and treatment of NSAID-induced
gastrointestinal injury // Curr Treat Options
Gastroenterol. — 2006. — Vol. 9. — P. 147-156.
14. Каратеев А.Е., Яхно Н.Н., Лазебник Л.Б. и соавт.
Применение нестероидных противовоспалительных препаратов.
Клинические рекомендации // под ред. А.Е. Каратеева. —
Москва: ИМА-пресс, 2009. — 167 с.
15. Fries J., Kristen N., Bennet M. et al. The rise and
decline of non-steroidal anti-inflammatory drag-associated
gastropathy in rheumatoid arthritis // Arthritis Rheum. —
2004. — Vol. 50. — Р. 2433—2440.
16. Walker J., Sheather-Reid R., Carmody J. et al.
Non-steroidal anti-inflammatory drugs in rheumatoid
arthritis and osteoarthritis: Support for the concept of «responders»
and «non-responders» // Arthritis Rheum. — 1997. — Vol.
40. — P. 1944.
17. Маев И.В., Вьючнова Е.С., Стасева И.В.
Сравнительная оценка различных схем терапии
НПВП-гастропатии // Российский журнал гастроэнтерологии,
гепатологии и колопроктологии, 2003. — № 3. — С. 73.
18. Каратеев А.Е., Дюков И.В. Факторы, влияющие на
эффективность ингибиторов протонной помпы при
НПВП-индуцированных язвах желудка // Терапевтический
архив, 2007. — № 5. — С. 66-70.
19. Ананьева Л.П. Симптоматическая терапия боли при
ревматических заболеваниях // Consilium medicum. — 2002. —
Т. 4. — № 8. — С. 416-426.
20. Бадокин В.В. Вольтарен как эталон НПВП в
современной ревматологии // Русский медицинский журнал,
2007. — № 5. — С. 335-340.
21. Brogden R., Heel R., Pakes G. et al. Diclofenac
sodium: a review of its pharmacological properties and
therapeutic use in rheumatic diseases and pain of varying
origin // Drugs. — 1980. — № 1. — Р. 24.
22. Кукес В.Г. Клиническая фармакология // Москва:
ГЭОТАР-Медиа, 2009. — 1056 с.
23. Раппопорт С.И., Лакшин А.А., Ракитин Б.В. и др.
рН-метрия пищевода и желудка при заболеваниях верхних
отделов пищеварительного тракта // под ред. Ф.И. Комарова.
— М.: Медпрактика-М, 2005. — 208 с.
24. Wallace J.L. Prostaglandins, NSAIDs and gastric
mucosal protection: why doesn't the stomach digest itself
// Physiol Rev. — 2008. — Vol. 88. — P. 1547—1565.
25. Barnett K., Bell C.J., McKnight W. et al. Role of
cyclooxygenase-2 in modulating gastric acid secretion in
the normal and inflamed rat stomach // Am J Physiol
Gastrointest Liver Phisiol. — 2000. — Vol. 279. — P.
1292—1297.
26. Dubois R., Melmed G., Henning J. et al. Guidelines
for the appropriate use of non-steroidal anti-inflammatory
drugs, cclooxygenase-2 specific inhibitors and proton pipe
inhibitors in patients requiring chronic anti-inflammatory
therapy // Aliment Pharmacol Ther. — 2004. — Vol. 19. — P.
197-208.
27. Hawkey C. Cyclooxygenase inhibition: between the
devil and deep blue sea // Gut. — 2002. — Vol. 50. — Р.
1125—1130.
28. Cryer B. Cox-2-specific inhibitor or proton pump
inhibitor plus traditional NSAID: Is either approach
sufficient for patients at highest risk of NSAID-induced
ulcers? // Gastroenterology. — 2004. — Vol. 127. — Р.
1256—1262.
29. Malfertheiner P., Megraud F., O'Moralin C.
Guidelines for the management of Helicobacter pylori
infection — summary of the Maastricht-3 consensus report:
business briefing // European gastroenterology review. —
2005. — Vol. 59-60. — P. 998-999.
30. Каратеев А.Е., Насонова В.А. Энтеропатия,
индуцированная нестероидными противовоспалительными
препаратами // Тер. Архив, 2004. — № 2. — С. 79-82.
31. Bogas M., Afonso Mdo C, Araujo D. Non-steroidal
anti-inflammatory drugs and lower intestinal tract
toxicity // Acta Reumatol Port. — 2006. — Vol. 31. — № 3.
— P. 227-35.
32. Davies N.M., Saleh J.Y., Skjodt N.M. Detection and
prevention of NSAID-induced enteropathy // J Pharm Pharm
Sci. — 2000. — Vol. 3. — № 1. — P. 137-55.
33. Lehmann F.S., Beglinger C. Impact of COX-2
inhibitors in common clinical practice a
gastroenterologist's perspective // Curr Top Med Chem. —
2005. — Vol. 5 — № 5. — P. 449-64.
Статья опубликована на сайте
http://www.gastroscan.ru