
Дата публикации: 15-11-2021
Раздел: Гастроэнтерология, проктология
Особенности
миоэлектрической активности пищеварительного тракта
у пациентов с неалкогольной жировой болезнью печени,
ассоциированной с метаболическим синдромом
Е.И. Ткаченко,
Е.Б. Авалуева, С.В. Иванов, С.И. Ситкин, Е.В.
Сказываева, И.В. Лапинский, А.В. Пушкина, В.М.
Аврамова
ГБОУ ВПО Северо-Западный государственный
медицинский университет им. И. И. Мечникова
Минздрава России.
- Ткаченко Е.И. — доктор медицинских наук,
профессор, заведующий кафедрой пропедевтики
внутренних болезней Северо-Западного
государственного медицинского университета им.
И. И. Мечникова, Санкт-Петербург, Россия.
- Авалуева Е. Б. — доктор медицинских наук,
профессор кафедры пропедевтики внутренних
болезней Северо-Западного государственного
медицинского университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
- Иванов С.В. — кандидат медицинских наук,
ассистент кафедры пропедевтики внутренних
болезней Северо-Западного государственного
медицинского университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
- Ситкин С. И. — кандидат медицинских наук,
доцент кафедры пропедевтики внутренних болезней
Северо-Западного государственного медицинского
университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
- Сказываева Е.В. — кандидат медицинских наук,
доцент кафедры пропедевтики внутренних болезней
Северо-Западного государственного медицинского
университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
- Лапинский И.В. — аспирант кафедры
пропедевтики внутренних болезней
Северо-Западного государственного медицинского
университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
- Пушкина А.В. — аспирант кафедры пропедевтики
внутренних болезней Северо-Западного
государственного медицинского университета им.
И. И. Мечникова, Санкт-Петербург, Россия.
- Аврамова В. М. — заведующая
гастроэнтерологическим отделением больницы Петра
Великого Северо-Западного государственного
медицинского университета им. И. И. Мечникова,
Санкт-Петербург, Россия.
Резюме
Цель исследования: изучить основные
особенности миоэлектрической активности
пищеварительного тракта у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом.
Объект и методы исследования: В
исследование были включены 33 пациента с НАЖБП,
ассоциированной с метаболическим синдромом, 26
пациентов с синдромом раздраженного кишечника (СРК)
по смешанному типу и 10 здоровых добровольцев в
возрасте от 18 до 70 лет. Всем участникам
исследования было проведено исследование
моторно-эвакуаторной функции ЖКТ методом
периферической электрогастроэнтерографии (ЭГЭГ) с
помощью прибора “Гастроэнтеромонитор ГЭМ-01”.
Результаты: При сравнении значений
базальной («тощаковой») активности ЖКТ, отмечено
повышение средних значений суммарной
миоэлектрической активности (МЭА) пищеварительного
тракта (ЖКТ) у пациентов с метаболическим синдромом
(Me=40,99 мВ) и у пациентов с СРК (Me=23,84 мВ) по
сравнению со значениями суммарной МЭА ЖКТ здоровых
добровольцев (Me=11,26 мВ), но статистически
значимых различий между группами наблюдения
достигнуто не было (H=5,997, p=0,050). После пищевой
нагрузки у пациентов с метаболическим синдромом и
СРК сохранялась тенденция к большему значению
суммарной МЭА ЖКТ по сравнению со здоровыми
добровольцами (H=0,891, p=0,640).
При сравнении динамики суммарной МЭА ЖКТ после
пищевой нагрузки в группе пациентов с НАЖБП,
ассоциированной с метаболическим синдромом, только у
36,4 % (95 % ДИ: 24,7–56,3 %) пациентов наблюдалось
закономерное увеличение суммарной МЭА ЖКТ, в то
время как у пациентов с СРК по смешанному типу
увеличение суммарной МЭА ЖКТ наблюдалось у 76,9 %
(95 % ДИ: 58,0–89,0 %) больных, а в группе здоровых
добровольцев — наблюдалось у 90,0 % (95 % ДИ:
59,6–98,2 %) (χ 2=14,12, p=0,001).
При оценке значений ППК наименьшая величина
данного коэффициента наблюдалась в группе пациентов
с НАЖБП, ассоциированной с метаболическим синдромом
(Me=0,65). У пациентов с СРК по смешанному типу и
здоровых добровольцев медиана значений ППК была выше
(H=10,378, p=0,006), чем значение показателя у
пациентов с НАЖБП и превышала 1,0 (Me=1,48 и Me=1,66,
соответственно).
Заключение: У пациентов с НАЖБП,
ассоциированной с метаболическим синдромом,
наблюдаются повышение суммарной МЭА пищеварительного
тракта по сравнению с суммарной МЭА ЖКТ здоровых лиц
и пациентов с СРК по смешанному типу и аберрантная
моторная реакция пищеварительного тракта на пищевую
стимуляцию. Возможно, аберрантная моторная реакция
пищеварительного тракта на пищевую стимуляцию имеет
существенное патогенетическое значение при развитии
метаболического синдрома и НАЖБП.
Ключевые слова: электрогастроэнтерография,
миоэлектрическая активность, моторика, неалкогольная
жировая болезнь печени, метаболический синдром
Введение
Неалкогольная жировая болезнь печени (НАЖБП) в
настоящее время является одной из наиболее частых
причин различных хронических заболеваний.
Прогрессирование НАЖБП приводит к развитию
неалкогольного стеатогепатита и цирроза печени,
развитию гепатоцеллюлярной карциномы и
пече-ночно-клеточной недостаточности. Примерно у 5 %
пациентов с НАЖБП цирроз печени развивается в
течение семилетнего периода, а уровень смертности от
осложнений цирроза печени при НАЖБП составляет 1,7 %
[1].
НАЖБП ассоциирована с несколькими факторами риска
атеросклероза, такими как артериальная гипертензия,
диабет и гипертриглицеридемия [2, 3]. Считается, что
НАЖБП является проявлением метаболического синдрома
— связь между НАЖБП и метаболическим синдромом
показана в ряде обсервационных исследований [4, 5,
6]. Приблизительно в 90 % случаев НАЖБП у пациента
присутствует, как минимум, один из характерных
признаков метаболического синдрома, у 1 / 3
пациентов с НАЖБП выявлены полные диагностические
критерии метаболического синдрома [6, 7]. При
наличии у пациентов даже одного из компонентов
метаболического синдрома риск развития НАЖБП
возрастает в 3,6 раз по сравнению с лицами, не
имеющими подобных симптомов [8]. В японском
проспективном исследовании с вовлечением 3 147
взрослых японцев без наличия НАЖБП при наблюдении в
течение 414 дней было зарегистрировано 308 (10 %)
случаев развития НАЖБП, при этом у лиц с
компонентами метаболического синдрома риск развития
НАЖБП был выше в 4-11 раз: отношение шансов
составило 4,00 (95 % ДИ: 2,63-6,08) и 11,20 (95 % ДИ:
4,85-25,87 соответственно) [9].
Ожирение и метаболический синдром — наиболее
прогнозируемые факторы риска для развития НАЖБП у
пациентов [7]. Tilg H. и соавт. показали, что
независимо от аккумулирования жира в печени,
ожирение методично приводит к активации иммунной
системы и системному воспалению низкой степени
активности, начиная от первой стадии заболевания
[10]. При этом отмечено, что в случае
метаболического синдрома, ассоциированного с
развитием или предполагающего определенную связь с
НАЖБП, и при наличии состояния системного или
локального (печеночного) хронического воспаления
остается неясным, какой из этих двух видов
воспаления оказывает большее воздействие на течение
заболевания [10, 11].
Нарушения моторики пищеварительного тракта у
пациентов с избыточным питанием, возможно, являются
основополагающими факторами развития ожирения [12].
Моторика и опорожнение желудка и тонкой кишки играют
важную роль в регуляции растяжения желудка и
интестинальной экспозиции нутриентов и,
соответственно, в контроле ощущений насыщения и
пресыщения [13]. В процесс опорожнения желудка от
твердой и жидкой пищи вовлечены различные механизмы,
причем опорожнение желудка от жидкой пищи
определяется, главным образом, тонусом его дна.
Исходное ускорение опорожнения желудка от жидкого
содержимого может уменьшать выраженность симптомов
переполнения, происходящих из желудка, но может
также способствовать увеличению энергетической
мощности двенадцатиперстной кишки (ДПК), приводя к
высокой нутриентной нагрузке проксимальной части
тонкой кишки и даже вызывая ощущения переполнения и
пресыщения, происходящие из ДПК. Опорожнение желудка
от твердой пищи требует изначального ее
перемешивания и измельчения посредством сокращений в
антральном отделе. Опорожнение желудка от твердой
пищи — двуфазный процесс, в ходе которого за
первоначальной задержкой или периодом удержания
следует фаза ступенчатого опорожнения. Стойкая
задержка опорожнения желудка от твердой пищи
пролонгирует нахождение пищи в желудке и
ассоциируется с уменьшением потребления пищи [14,
15]. Расслабление проксимальной части желудка,
снижение антральной и дуоденальной контрактильной
активности и увеличение тонического пилорического
давления приводит к задержке опорожнения желудка
[12]. У мышей, получающих диету с высоким
содержанием жира, выявлено замедленное опорожнение
желудка и измененная продукция интестинальных
гормонов: высокие уровни концентрации лептина и
холецистокинина (CCK) и низкий уровень грелина в
плазме крови [16]. М. Covasa и соавт. показали, что
у мышей, накормленных пищей с высоким содержанием
жира наблюдается снижение холецистокин- и
олеат-индуцированного ингибирования желудочной
моторики [17]. M. I. Vazquez Roque и соавт. было
установлено замедленное опорожнение желудка у лиц с
ожирением в постпрандиальном периоде [18]. В
нескольких исследованиях также была
продемонстрирована взаимосвязь между величиной
индекса массы тела и опорожнением желудка [14, 19,
20]. Но, следует отметить, что большинство
исследований моторики пищеварительного тракта у
пациентов с ожирением и метаболическим синдромом
противоречивы и имеют ряд конфаундинг-факторов, что
не позволяет адекватно определить влияние
опорожнения желудка на развитие (генез) ожирения
[15].
Предполагается, что моторика тонкой кишки играет
важную роль в абсорбции нутриентов и в развитии
ожирения [14, 21]. Степень абсорбции нутриентов из
тонкой кишки, как полагают, связана с эффективностью
пищеварительных и эпителиальных транспортных
механизмов и площадью слизистой оболочки в просвете
кишки. Увеличение интестинального транзита может
уменьшать абсорбцию нутриентов, усиливать насыщение
вследствие раннего илеального торможения и
способствовать снижению веса, в то время как
задержка интестинального транзита может
способствовать увеличению абсорбции и увеличению
массы тела [12, 22]. Непереваренные нутриенты в
нормальных физиологических условиях достигают
подвздошной кишки, приводя к высвобождению
глюкагон-подобного пептида 1 (GLP-1) и полипептида
YY (PYY) — процесс носит название илеального
торможения [23]. Активация илеального торможения
снижает потребность в пище и увеличивает уровень
насыщения, который поддерживается в постпрандиальном
периоде. Взаимодействие жира с рецепторами в тонкой
кишке приводит к ингибированию опорожнения желудка,
что способствует пролонгированию желудочного
растяжения и регуляции поступления нутриентов в
тонкую кишку [12]. В настоящее время полагают, что у
пациентов с ожирением уровень супрессии грелина и
стимуляции PYY пищей, содержащей большое количество
жира, абберантен, но неясен. Показано, что снижение
калорийности потребляемой пищи способствует
обратному восстановлению ингибирования грелина и
стимуляции выработки PYY: после употребления жирной
пищи у лиц с ожирением наблюдается восстановление
влияния данных гормонов на процесс опорожнения
желудка при соблюдении ограничительной диеты в
течение года (при соблюдение диеты в течение только
1 месяца подобных эффектов не получено) [24, 25].
Таким образом, изменение гастроинтестинальной
моторной активности, которая является важнейшим
аспектом процессов переваривания и всасывания
нутриентов, может быть одним из факторов
формирования избыточной массы тела, как одного из
главных компонентов метаболического синдрома [26,
27]. Недавние исследования N. P. Hyland и соавт.
подтвердили наличие нарушений интестинальной
моторики, модификацию функции подслизистых нервных
окончаний и снижение электрогенного транспорта
глюкозы у мышей с ожирением [28]. Авторы выдвинули
гипотезу о том, что снижение контроля моторной
функции может ухудшать защиту слизистой оболочки и
способствовать развитию дисбиоза кишечника, а
адаптированный транспорт глюкозы может быть
контролирующим механизмом в ограничении ее
абсорбции. Несмотря на тот факт, что ожирение
является одним из наиболее важных этиологических
факторов развития метаболического синдрома и НАЖБП,
было проведено небольшое количество исследований,
посвященных проблеме нарушения интестинальной
моторной функции при данной патологии. В данных
исследованиях было установлено, что при НАЖБП и
циррозе печени неалкогольной этиологии имеет место
пролонгирование ороцекального транзитного времени
[29, 30].
Все вышесказанное подтверждает факт, что ожирение
и, соответственно, НАЖБП и метаболический синдром
характеризуются нарушением моторики пищеварительного
тракта и, вполне вероятно, нарушением
интестинального барьера, а системное воспаление и
нейрональная сигнализация являются ключевыми
факторами, поддерживающими данные нарушения.
Изучение моторно-эвакуаторной функции
пищеварительного тракта посредством исследования МЭА
была начато более 40 лет назад: в 1963 г. А. М.
Bilgutay и соавт. использовали электрическую
стимуляцию — интралюминальные электроды, введенные
через назогастральный зонд — после лапаротомии для
стимуляции и укорочения периода восстановления
функции подвздошной кишки при парезах в
постоперационном периоде [21, 31]. В течение
последних 10-ти лет были предложены различные
способы изучения МЭА. В нашем исследовании мы
использовали методику, основанную на изучении
собственной МЭА отделов пищеварительной системы без
дополнительной электростимуляции. Данный метод
является неинвазивным и основан на исследовании МЭА
отделов пищеварительного тракта, потенциалы действия
которых регистрируются при наложении электродов на
кожу живота пациента в определенной
последовательности. Данный метод демонстрирует
достоверные результаты: в исследованиях A. J. Smout
и соавт. было показано, что при исследовании МЭА
желудка посредством накожных электродов результаты
хорошо коррелируют с результатами, полученными при
исследовании миоэлектрической активности с
использованием внутрипросветных электродов [32].
Целью настоящего исследования было установить
основные особенности МЭА пищеварительного тракта у
пациентов с НАЖБП, ассоциированной с метаболическим
синдромом в сравнении со здоровыми лицами и
пациентами, имеющими функциональные изменения
деятельности гастро-интестинального тракта.
Материал и методы исследования
В исследование были включены 59 пациентов и 10
здоровых добровольцев, которые были разделены на 3
группы:
Группа 1 (n=33): пациенты с НАЖБП,
ассоциированной с метаболическим синдромом (17
женщин и 16 мужчин). Диагноз НАЖБП был верифицирован
ультрасонографическим методом. Диагноз
метаболического синдрома устанавливали при наличии
как минимум 3-х критериев данного заболевания.
Средний возраст пациентов составил 49,8±12,5 лет.
Группа 2 (n=26): пациенты с синдромом
раздраженного кишечника (СРК) по смешанному типу (15
женщин и 11 мужчин). Диагноз СРК был установлен в
соответствие с Римскими критериями III пересмотра.
Средний возраст пациентов составил 40,2±7,6 лет.
Группа 3 (n=10): здоровые добровольцы (7 женщин и
3 мужчины). Средний возраст составил 43,3±9,4 лет.
Всем участникам исследования было проведено
исследование моторно-эвакуаторной функции
желудочно-кишечного тракта методом периферической
электрогастроэнтерографии (ЭГЭГ) с помощью прибора «Гастроэнтеромонитор
ГЭМ-01 («Гастроскан-ГЭМ»)». На основании данных,
полученных при проведении ЭГЭГ, оценивались
суммарный уровень электрической активности ЖКТ и
уровень электрической активности по каждому из
отделов ЖКТ. Каждое исследование проводилось дважды:
натощак и после пищевой нагрузки
(стандартизированный завтрак).
Так как значения суммарной МЭА пищеварительного
тракта не нормируются, для оценки моторной
активности ЖКТ после пищевой нагрузки рассчитывался
специальный коэффициент, равный отношению
постпрандиальной суммарной МЭА к тощаковой суммарной
МЭА ЖКТ (в дальнейшем в тексте он будет называться
постпрандиальным коэффициентом — ППК). Клиническое
значение ППК состоит в том, что если его величина
превышает 1,0, это значит, что после пищевой
нагрузки суммарная МЭА ЖКТ повысилась (закономерная
физиологическая реакция), а если меньше 1,0, то,
соответственно, после приема пищи суммарная МЭА
снизилась (аберрантная реакция).
Для статистической
обработки полученных данных была использована
программа SPSS 17.0 (SPSS Inc., США). Вследствие
выраженных отличий распределения вариационных рядов
от нормального распределения, для описательной
статистики были выбраны медиана и квартили, а для
анализа данных были использованы непараметрические
статистические критерии. Для сравнения суммарной МЭА
у наблюдаемых групп применялся критерий
Краскела-Уоллиса.
Результаты исследования и их обсуждение
Значения тощаковой и постпрандиальной МЭА ЖКТ у
пациентов с НАЖБП, ассоциированной с метаболическим
синдромом, пациентов с СРК по смешанному типу и
здоровых добровольцев представлены в Таблице 1.
Таблица 1. Значения базальной и
постпрандиальной МЭА ЖКТ у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом,
пациентов с СРК по смешанному типу и здоровых
добровольцев
Момент наблюдения
|
Медиана, Me (Q1; Q3), мВ
|
Значимость
различий
в динамике
между
группами,
p
|
НАЖБП,
ассоциированная
с метаболическим
синдромом, n=41
|
СРК по
смешанному
типу, n=26
|
Здоровые
добровольцы,
n=10 |
Суммарная
МЭА |
натощак |
40,99 (21,11;
76,55) |
23,84 (10,06;
41,37) |
11,26 (10,00;
25,12) |
0,001 |
| после пищи |
22,32 (11,87;
70,28) |
33,75 (15,82;
59,57) |
21,19 (15,32;
27,38) |
| Желудок |
натощак |
9,82 (4,67;
17,47) |
7,87 (3,08;
12,65) |
3,87 (2,92;
6,30) |
<0,001 |
| после пищи |
7,27 (3,62;
15,77) |
12,77 (5,20;
21,75) |
6,91 (5,44;
8,16) |
| ДПК |
натощак |
0,74 (0,37;
1,39) |
0,49 (0,18;
0,67) |
0,37 (0,25;
0,47) |
0,195 |
| после пищи |
0,60 (0,30;
1,52) |
0,68 (0,44;
1,11) |
0,58 (4,44;
0,91) |
Тощая
кишка |
натощак |
1,26 (0,42;
2,61) |
0,78 (0,38;
1,46) |
0,45 (0,34;
0,55) |
0,002 |
| после пищи |
0,95 (0,53;
2,60) |
1,20 (0,80;
3,14) |
0,91 (0,77;
1,57) |
Подвздошная
кишка |
натощак |
5,08 (1,68;
7,29) |
2,74 (0,88;
4,45) |
1,11 (1,03;
1,53) |
0,006 |
| после пищи |
2,57 (1,95;
8,18) |
3,79 (2,27;
7,31) |
3,11 (2,06;
5,06) |
Толстая
кишка |
натощак |
20,14 (10,16;
39,71) |
11,08 (4,82;
23,40) |
5,85 (4,70;
16,99) |
0,009 |
| после пищи |
11,18 (5,99;
39,41) |
12,48 (5,35;
38,40) |
9,49 (6,40;
16,96) |
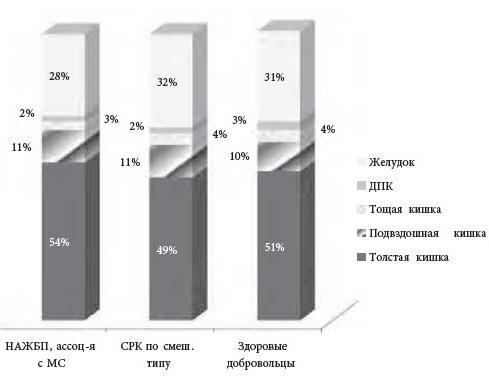
Рис. 1. Вклад каждого из отделов ЖКТ в
суммарную МЭА у пациентов с НАЖБП, ассоциированной с
метаболическим синдромом, пациентов с СРК по
смешанному типу и здоровых добровольцев. По оси
абсцисс —%, по оси ординат — группа наблюдения
Для сравнения значений показателей МЭА до и после
пищевой нагрузки использовался парный критерий
Вилкоксона. Для сравнения динамики МЭА ЖКТ пациентов
после пищевой нагрузки был использован критерий
хи-квадрат Пирсона. Для расчета доверительных
интервалов использовался метод Уилсона.
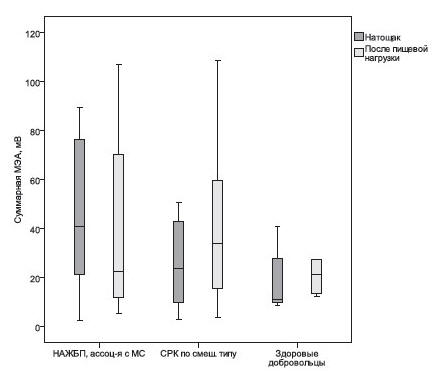
Рис. 2. Базальная и постпрандиальная суммарная
МЭА ЖКТ у пациентов с НАЖБП, ассоциированной с
метаболическим синдромом, пациентов с СРК и здоровых
добровольцев. По оси абсцисс — группа наблюдения, по
оси ординат — суммарная миоэлектрическая активность
ЖКТ, мВ. С целью большей наглядности «выбросы»
значений на графике не указаны
При сравнении значений базальной («тощаковой»)
активности ЖКТ, отмечено повышение средних значений
суммарной МЭА ЖКТ у пациентов НАЖБП (Me=40,99 мВ) и
у пациентов с СРК (Me=23,84 мВ) по сравнению со
значениями суммарной МЭА ЖКТ здоровых добровольцев (Me=11,26
мВ), но статистически значимых различий между
группами наблюдения достигнуто не было, хотя
значение p было равно критическому (H=5,997, p=0,050).
После пищевой нагрузки у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом, и СРК
по-прежнему сохранялась тенденция к большему
значению суммарной МЭА ЖКТ по сравнению со здоровыми
добровольцами, хотя данные различия также не были
статистически значимыми (H=0,891, p=0,640).
Вклад каждого из отделов пищеварительного канала
в «тощаковую» суммарную МЭА ЖКТ практически не
отличался у все трех наблюдаемых групп: превалировал
вклад толстой кишки, на втором месте по значимости
находился желудок, затем подвздошная, тощая и
двенадцатиперстная кишка (Рис. 1).
При сравнении значений суммарной МЭА ЖКТ в ка
ждой из групп после пищевой на грузки по сравнению с
«тощаковыми» значениями наблюдалось статистически
значимое увеличение суммарной МЭА ЖКТ после приема
пищи у здоровых добровольцев (z= –2,803, p=0,005) и
у пациентов с СРК по смешанному типу (z= –2,959, p=0,003),
в то время как у пациентов с НАЖБП, ассоциированной
с метаболическим синдромом, отмечено снижение МЭА
ЖКТ, которое не было статистически значимым (z=
–1,671, p=0,095).
Квартильные диаграммы, представляющие «тощаковую»
и постпрандиальную суммарную МЭА ЖКТ у пациентов с
НАЖБП, ассоциированной с метаболическим синдромом, у
пациентов с СРК по смешанному типу и у здоровых
добровольцев представлены на Рисунке 2.
По результатам сравнения динамики суммарной МЭА
ЖКТ после пищевой нагрузки в группах наблюдения были
выявлены статистически значимые различия между
группами (χ 2=14,12, p=0,001). Увеличение суммарной
МЭА ЖКТ наблюдалось в группе пациентов с НАЖБП,
ассоциированной с метаболическим синдромом, только у
36,4 % (95 % ДИ: 24,7-56,3 %) пациентов, в то время
как данный показатель в постпрандиальном периоде
повышался у 76,9 % (95 % ДИ: 58,0-89,0 %) больных
СРК и у 90,0 % (95 % ДИ: 59,6-98,2 %) здоровы х лиц
—
Таким образом, у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом
наблюдалось атипичное постпрандиальное изменение
суммарной МЭА ЖКТ: вместо ожидаемого повышения
активности пищеварительного тракта в ответ на
пищевую нагрузку отмечалось ее снижение.
Распределение обследованных пациентов и здоровых
добровольцев в зависимости от направленности
динамики суммарной МЭА ЖКТ после пищевой нагрузки
представлено на Рис. 3.
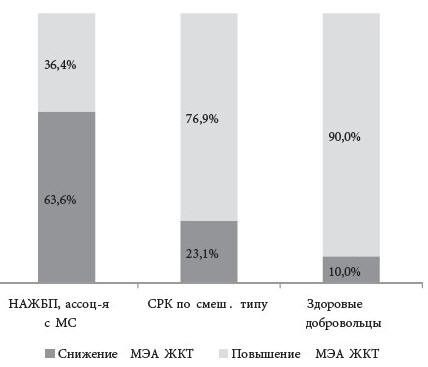
Рисунок 3. Распределение обследованных
пациентов и здоровых добровольцев в зависимости от
динамики суммарной МЭА ЖКТ после пищевой нагрузки.
По оси абсцисс — группы наблюдения, по оси ординат
—%
При оценке значений ППК наименьшая величина
данного коэффициента наблюдалась в группе пациентов
с НАЖБП, ассоциированной с метаболическим синдромом
(Me=0,65). У пациентов с СРК по смешанному типу и
здоровых добровольцев медиана значений ППК была выше
(H=10,378, p=0,006), чем значение показателя у
пациентов с НАЖБП и превышала 1,0 (Me=1,48 и Me=1,66,
соответственно).
Величины ППК во всех группах наблюдения
представлены на Рис. 4.
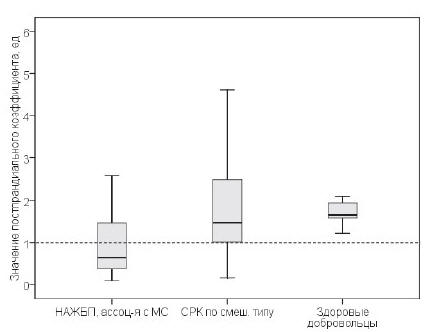
Рис. 4. Величина постпрандиального
коэффициента МЭА ЖКТ у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом,
пациентов с СРК по смешанному типу и здоровых
добровольцев. По оси абсцисс — группа наблюдения, по
оси ординат — значение постпрандиального пациента,
ед. Пунктирной линией указано значение
постпрандиального коэффициента, равное 1,0. С целью
большей наглядности «выбросы» значений на графике не
указаны
Таким образом, у пациентов с НАЖБП,
ассоциированной с метаболическим синдромом,
наблюдается исходно повышенная МЭА ЖКТ, которая
после пищевой нагрузки имеет аберрантную тенденцию к
снижению. Сходные данные были получены при
исследовании МЭА каждого из отделов пищеварительного
такта.
Заключение
В нашем исследовании было изучен характер
изменений моторной активности пищеварительного
тракта у пациентов с НАЖБП, ассоциированной с
метаболическим синдромом, при исследовании
миоэлектрической активности (МЭА) различных отделов
пищеварительного тракта натощак и постпрандиальном
периоде.
У пациентов с НАЖБП, ассоциированной с
метаболическим синдромом, наблюдается повышение
суммарной МЭА пищеварительного тракта по сравнению с
суммарной МЭА ЖКТ у здоровых лиц и у пациентов с СРК
по смешанному типу и аберрантная моторная реакция
пищеварительного тракта на пищевую стимуляцию,
которая выражается в снижении суммарной МЭА ЖКТ в
постпрандиальном периоде, в то время как у здоровых
лиц и пациентов с СРК по смешанному типу наблюдается
увеличение данного показателя. Возможно, аберрантная
моторная реакция пищеварительного тракта на пищевую
стимуляцию имеет существенное патогенетическое
значение при развитии метаболического синдрома и
НАЖБП: постпрандиальное снижение МЭА ЖКТ
способствует пролонгированию экспозиции и,
соответственно, большей абсорбции компонентов пищи,
в том числе жиров, в пищеварительном тракте, и
изменению на этом фоне функциональной активности
гормональной системы ЖКТ.
Литература
- Adams L. A., Lymp J. F., St Sauver J. et al.
The natural history of nonalcoholic fatty liver
disease: a population– based cohort study / L.
A. Adams, J. F. Lymp, J. St Sauver et al. //
Gastroenterology. — 2005. — Vol.129 (1). — P.
113–121.
- Neuschwander-Tetri B. A. Nonalcoholic
steatohepatitis and the metabolic syndrome /B.A.Neuschwander-Tetri
// Am. J. Med. Sci. — 2005. — Vol.330 (6). —
P.326–335.
- Volzke H., Schwarz S., Baumeister S. E. et
al. Menopausal status and hepatic steatosis in a
general female population / H. Volzke, S.
Schwarz, S. E. Baumeister et al. // Gut — 2007.
— Vol. 56 (4). — P. 594–595. doi: 10.1136/
gut.2006.115345.
- Kim H. M., Kim D. J., Jung I. H., Park C.,
Park J. Prevalence of the metabolic syndrome
among Korean adults using the new International
Diabetes Federation definition and the new
abdominal obesity criteria for the Korean people
/ H. M. Kim, D. J. Kim, I. H. Jung, C. Park,
Park J. // Diabetes Res. Clin. Pract. — 2007. —
Vol. 77. — P. 99–106.
- Seo H. I., Cho Y. K., Lee W. Y. et al. Which
metabolic syndrome criteria best predict the
presence of non– alcoholic fatty liver disease?
/ H. I. Seo, Y. K. Cho, W. Y. Lee et al. //
Diabetes Res Clin Pract. — 2012. — Vol. 95. — P.
19–24.
- Chehreh G. Estimation of diagnosis and
treatment costs of non–alcoholic fatty liver
disease: a two–year observation / G. Chehreh et
al. // Hepatitis monthly. — 2013. — Vol.13 (5).
— e7382. doi: 10.5812/hepatmon.7382.
- Pagadala M. R., McCullough A. J. Non–alcoholic
fatty liver disease and obesity: not all about
body mass index /M.R. Pagadala, A.J. McCullough
// Am. J. Gastroenterol. — 2012. — Vol. 107
(12). — P. 1859–61. doi: 10.1038/ ajg.2012.320.
- Wang Y., Li Y. Y., Nie Y. Q. et al.
Association between metabolic syndrome and the
development of non–alcoholic fatty liver disease
/ Y. Wang, Y. Y. Li, Y. Q. Nie et al. //
Experimental and therapeutic medicine — 2013. —
№ 6 (1). — P. 77–84.
- Hamaguchi M., Kojima T., Takeda N. et al.
The metabolic syndrome as a predictor of
nonalcoholic fatty liver disease / M. Hamaguchi,
T. Kojima, N. Takeda et al. // Ann. Intern. Med.
— 2005. — Vol. 143. — P. 722–728.
- Tilg H., Moschen A. R. Evolution of
inflammation in nonalcoholic fatty liver disease:
the multiple parallel hits hypothesis / H. Tilg,
A. R. Moschen // Hepatology — 2010. — Vol. 52. —
P.1836–1846.
- Tarantino G., Savastano S., Colao A. Hepatic
steatosis, low–grade chronic inflammation and
hormone/growth factor/adipokine imbalance / G.
Tarantino, S. Savastano, A. Colao // World J.
Gastroenterol. — 2010. — Vol. 16. — P.
4773–4783.
- Xing J., Chen J. D. Alterations of
gastrointestinal motility in obesity/J. Xing, J.
D. Chen // Obes. Res. — 2004. — Vol. 12. — P.
1723–1732.
- Janssen P. , Vanden B. P. , Verschueren S.
et al. Review article: the role of gastric
motility in the control of food intake / P.
Janssen, B. P. Vanden, S. Verschueren S et al.
// Aliment. Pharmacol. T er. — 2011. — Vol. 33.
— P. 880–894.
- Tack J., Caenepeel P. , Fischler B.,
Piessevaux H., Janssens J. Symptoms associated
with hypersensitivity to gastric distention in
functional dyspepsia / J. Tack, P. Caenepeel, B.
Fischler, H. Piessevaux, J. Janssens //
Gastroenterology — 2001. — Vol.121. — P.
526–535. 16
- Sun Y., Chen J. Rimonabant, Gastrointestinal
Motility and Obesity / Sun Y., Chen J. // Curr.
Neuro-pharmacol. — 2012. — Vol. 10 (3). — P.
212–218. doi: 10.2174/157015912803217297 17
- Li J., Ma W. , Wang S. Slower gastric
emptying in high–fat diet induced obese rats is
associated with attenuated plasma ghrelin and
elevated plasma leptin and cholecystokinin
concentrations / J. Li, W. Ma, S. Wang /Regul.
Pept. — 2011. — Vol. 171. — P.53–57. 22
- Covasa M., Ritter R. C. Adaptation to high–fat
diet reduces inhibition of gastric emptying by
CCK and intestinal oleate / M. Covasa, R. C.
Ritter // Am. J. Physiol. Regul. Integr. Comp.
Physiol. — 2000. — Vol. 278. — P. R166–R170. 23
- Vazquez Roque M. I., Camilleri M, Stephens
DA et al. Gastric sensorimotor functions and
hormone profile in normal weight, overweight,
and obese people /M.I. Vazquez Roque, M.
Camilleri, D. A. Stephens et al. //
Gastroenterology — 2006. — Vpl. 131. —
P.1717–1724. 24
- Duggan J. P. , Booth D. A. Obesity,
overeating, and rapid gastric emptying in rats
with ventromedial hypothalamic lesions / J. P.
Duggan, D. A. Booth //Science — 1986. — Vol.
231. — P. 609–611 14
- Andersen T., Fogh J. Weight loss and delayed
gastric emptying following a South American
herbal preparation in overweight patients / T.
Andersen, J. J. Fogh // Hum. Nutr. Diet — 2001.
— Vol. 14. — P. 43–50. 15
- Bilgutay A. M., Wingrove R., Grif en W. O.,
et al: Gastro–intestinal pacing: a new concept
in the treatment of ileus / A. M. Bilgutay, R.
Wingrove, W. O. Grif en et al. // Ann. Surg. —
1963. — Vol. 158. — P. : 338–348 30
- Little T. J., Horowitz M., Feinle–Bisset C.
Modulation by high–fat diets of gastrointestinal
function and hormones associated with the
regulation of energy intake: implications for
the pathophysiology of obesity / T. J. Little,
M. Horowitz, C. Feinle–Bisset // Am. J. Clin.
Nutr. — 2007. — Vol. 86. — P. 531–541. 18
- Maljaars P. W., Peters H. P. , Mela D. J.,
Masclee A. A. Ileal brake: a sensible food
target for appetite control / P. W. Maljaars, H.
P. Peters, D. J. Mela, A. A. Masclee // A review.
Physiol. Behav. — 2008. —.Vol. 95. — P. 271–281.
19
- Brennan I. M., Seimon R. V., Luscombe–Marsh
N. D. et al. Effects of acute dietary
restriction on gut motor, hormone and energy
intake responses to duodenal fat in obese men /
I. M. Brennan, R. V. Seimon, N. D. Luscombe–Marsh
et al. // Int. J. Obes. (Lond) — 2011. — Vol.
35. — P. 448–456. 20
- Mathus-Vliegen E.M., van Ierland-van Leeuwen
M. L., Bennink R. J. Influences of fat
restriction and lipase inhibition on gastric
emptying in obesity / E. M. Mathus-Vliegen, M.L.
van Ierland-van Leeuwen, R. J. Bennink // Int.
J. Obes. (Lond). — 2006. — Vol. 30. — P.
1203–1210. 21
- Fu X.Y, Li Z., Zhang N. et al. Effects of
gastrointestinal motility on obesity / X. Y. Fu,
Z. Li, N. Zhang et al. — Nutr. Metab (Lond).
—2014. — Vol. 11 (1). — P.3., doi:
10.1186/1743–7075–11–3. 25
- Scalera A., Di Minno M. N. D., Tarantino G.
What does irritable bowel syndrome share with
non–alcoholic fatty liver disease? /A. Scalera,
M. N. D. Di Minno, G. Tarantino // World J.
Gastroenterol. — 2013. — Vol. 19 (33). — P.
5402–5420., doi: 10.3748/wjg.v19.i33.5402. 29
- Hyland N. P. , Rybicka J. M., Ho W. et al.
Adaptation of intestinal secretomotor function
and nutrient absorption in response to diet–
induced obesity/ N. P. Hyland, J. M. Rybic-ka,
W. Ho et al. / Neurogastroenterol. Motil. —
2010. — Vol. 22. — P. 602–e171A (abstract). 26
- Lata J., Jurankova J., Kopacova M., Vitek P.
Probiotics in hepatology. / J. Lata, J.
Jurankova, M. Kopacova, P. Vitek // World J.
Gastroenterol. — 2011. — Vol. 17. — - P.
2890–2896. 27
- Soza A., Riquelme A., González R. et al.
Increased orocecal transit time in patients with
nonalcoholic fatty liver diseas / A. Soza, A.
Riquelme, R. González et al. // Dig. Dis. Sci. —
2005. — Vol.50. — P. 1136–1140. 28
- Yin J., Chen J. D. Z. Intestinal Electrical
Stimulation: Methodologies, Effects, Mechanisms,
and Applications / J. Yin, J. D. Z. Chen // In
“Neuromodulation” / Ed. by E. S. Krames, P. H.
Peckham, A. R. Rezai — Elsevier Ltd., 2009. —
Chapter 75. — P. 891–902.
- Smout A. J., van der Schee E. J., Grashuis
J. L. What is measured in electrogastrography? /
A. J. Smout, E. J. van der Schee, J. L. Grashuis
// Dig. Dis. Sci. — 1980. — Vol.25. — P.179–187.
Статья опубликована на сайте
http://www.gastroscan.ru
|
|