Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
Метаболические нарушения при сахарном диабете 2 типа и методы
их коррекции
К.м.н. Г.Р. Галстян
Эндокринологический научный центр РАМН, Москва
 Ведение больных с сахарным диабетом (СД) 2 типа остается сложной задачей
современной клинической диабетологии в связи с гетерогенностью заболевания и
необходимостью подбора различных гипогликемизирующих средств с учетом
оптимального воздействия на основные звенья патогенеза СД 2. Другой важной
составляющей терапии пациентов с инсулиннезависимым сахарным диабетом является
коррекция нарушенного метаболизма липидов и контроль артериальной гипертензии,
часто сопутствующих нарушению углеводного обмена, а в 25–45% случаев
предшествующих развитию гипергликемии. Нарушение метаболизма липидов и
артериальная гипертензия являются факторами риска развития сахарного диабета.
Критерии высокого риска развития СД представлены в таблице 1.
Ведение больных с сахарным диабетом (СД) 2 типа остается сложной задачей
современной клинической диабетологии в связи с гетерогенностью заболевания и
необходимостью подбора различных гипогликемизирующих средств с учетом
оптимального воздействия на основные звенья патогенеза СД 2. Другой важной
составляющей терапии пациентов с инсулиннезависимым сахарным диабетом является
коррекция нарушенного метаболизма липидов и контроль артериальной гипертензии,
часто сопутствующих нарушению углеводного обмена, а в 25–45% случаев
предшествующих развитию гипергликемии. Нарушение метаболизма липидов и
артериальная гипертензия являются факторами риска развития сахарного диабета.
Критерии высокого риска развития СД представлены в таблице 1.

В настоящее время в соответствии с поправкой в отношении диагностических
критериев, а также по итогам исследования
UKPDS (Британское
проспективное исследование СД 2 типа) были пересмотрены, а точнее, ужесточены
требования к целевым значениям уровня гликемии при лечении больных с СД 2 типа.
В частности, согласно рекомендациям Европейской группы экспертов по разработке
политики ведения больных сахарным диабетом
(European Diabetes Policy Group),
оптимальным считается уровень гликемии натощак (6 ммоль/л, гликированного
гемоглобина НвА
1с (6,5%) [1].
Вопрос о причинной взаимосвязи между уровнем гликемии и риском развития микро
и макрососудистых осложнений получил свое реальное клиническое выражение в
соотношении уровня компенсации углеводного обмена и частоты развития хронических
осложнений сахарного диабета. Результаты UKPDS показали, насколько возрастает
риск развития сосудистой патологии при повышении уровня гликированного
гемоглобина на 1% (табл. 2). Таким образом, важной задачей для клиницистов
является раннее выявление нарушений углеводного обмена и своевременная
интенсивная лечебная тактика ведения пациента с сахарным диабетом.

Эффективная терапия СД 2 типа невозможна без учета особенностей его развития.
Патогенетической основой развития инсулиннезависимого сахарного диабета
является, с одной стороны,
инсулинорезистентность, с другой –
нарушение секреции инсулина b-клетками поджелудочной железы.
Нарушение секреции инсулина на ранних стадиях проявляется недостаточностью
ранней (первой) фазы выделения инсулина, с последующим снижением секреторной
активности в ответ на стимуляцию b-клеток глюкозой. Избыточный вес, висцеральный
или андроидный тип ожирения являются важными составляющими синдрома
инсулинорезистентности. Висцеральный жир отличается низким уровнем
чувствительности к антилиполитическому действию инсулина, что ведет к
активизации липолиза с образованием большого количества свободных жирных кислот
(СЖК). В результате развившейся инсулинорезистентности мышечной ткани снижается
ее способность к утилизации глюкозы, как следствие развивается гипергликемия и
компенсаторная гиперинсулинемия. СЖК препятствуют нормальному процессу
связывания инсулина с гепатоцитами, что отражается на ингибирующем влиянии
последнего в отношении продукции глюкозы печенью (рис. 1).
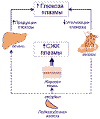
Рис. 1. Нарушение метаболизма при СД 2 типа
В последние годы появились ряд исследований, подчеркивающих роль
постпрандиальной гипергликемии в развитии и прогрессировании сосудистой
патологии [3,4]. Было показано, что постпрандиальное повышение гликемии так же,
а может быть, и более серьезно влияет на риск развития осложнений СД, чем
гипергликемия натощак. Не секрет, что как среди пациентов, так и среди врачей
существует определенный стереотип в отношении контроля только гликемии натощак,
в то время как длительность постпрандиального состояния по времени значительно
превышает длительность состояния натощак. Хронологическая последовательность
метаболических и гормональных изменений, следующих за приемом пищи и
соответственно определение постпрандиальной, постабсорбционной составляющей
процесса усвоения пищи и фазы натощак приведены на рисунке 2.
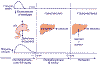
Рис. 2. Процесс пищеварения с точки зрения смены
постпрандиальной, постабсорбционной фаз и состояния натощак
Реально состояние натощак наступает после периода завершившегося всасывания
или постабсорбционного цикла, длительность которого составляет около 6 часов от
момента последнего приема пищи. С учетом, как минимум, трехразового питания у
лиц без нарушения углеводного обмена при 4–часовой длительности каждого
постпрандиального периода общая продолжительность постпрандиальной фазы
составляет, по меньшей мере, 12 часов. Оставшиеся 12 часов распределяются между
постабсорбционным периодом и фазой натощак. Принимая во внимание, что
продолжительность каждого постабсорбционного периода составляет 6 часов, имеет
место перекрывание постпрандиального и постабсорбционого периодов в дневное
время суток, а на фазу натощак с учетом последнего приема пищи в 19.00 остается
около 4 часов. У больного СД 2 типа постпрандиальное повышение гликемии
значительно более выражено, больше по продолжительности и отличается большей
вариабельностью по сравнению со здоровыми лицами [5]. Таким образом, для
контроля диабета определение и нормализация показателей гликемии после еды имеет
такое же большое значение, как измерение сахара крови натощак (рис. 3).

Рис. 3. Контроль уровня глюкозы у больных СД 2 типа в течение
суток
Два основных подхода в лечении больных СД 2 типа исходят из следующих
принципов: традиционный подход, ориентированный на стратегии последовательного
назначения сахароснижающих препаратов; интенсивный подход, ориентированный на
достижение целевых значений гликемии.
Консервативная стратегия лечения СД 2 типа направлена в основном на
устранение симптомов, связанных с высоким уровнем гликемии. Исходно назначается
монотерапия диетой. Далее при наличии у больного активной симптоматики
гипергликемии к лечению добавляют тот или иной сахароснижающий препарат (гликлазид
(Глидиаб), глибенкламид и др.). Следует сказать о том, что достичь
нормогликемии только на диетотерапии удается у абсолютного меньшинства пациентов.
Так, в исследовании UKPDS диетотерапия оказалась эффективной лишь у 45%
пациентов с впервые выявленным СД 2 типа в течение первых 6 лет от начала
заболевания, и менее чем у 20% через 12 лет [2].
Интенсивная тактика лечения ориентирована на достижение целевых
значений гликемии. Как правило, лечение проводится комбинацией сахароснижающих
препаратов, влияющих на отдельные звенья патогенеза СД 2 типа.
В настоящее время в терапии СД 2 типа используются пероральные
сахароснижающие препараты.
Метформин (Сиофор) повышает чувствительность печени и
периферических тканей к инсулину. В отличие от препаратов сульфонилмочевины не
влияет на секреторную активность, при монотерапии нет риска развития
гипогликемии. Препараты группы метформина имеют дополнительные преимущества в
отношении влияния на липидный профиль крови, снижая уровень триглицеридов и
липопротеидов низкой плотности, а также обладают положительным влиянием на
фибринолиз, снижая уровень тканевого активатора плазминогена, таким образом
улучшая прогноз в отношении сосудистых осложнений. Среди побочных эффектов
метформина следует отметить диспепсические явления при применении высоких доз
препарата. С учетом способности препарата усиливать анаэробный гликолиз и
угнетать глюконеогенез в печени, возможен риск развития лактацидоза, в связи с
чем следует регулярно (не реже 2 раз в год) контролировать уровень лактата крови.
Ингибиторы a-глюкозидазы
замедляют всасывание глюкозы в кишечнике, влияя таким образом на
постпрандиальный уровень гликемии. Побочные эффекты связаны с проявлениями
метеоризма и диареи. По некоторым данным, более чем у 60% пациентов возникает
необходимость отмены препарата в течение 3 лет от начала лечения.
Тиазолидиондионы влияют на гликемический контроль, снижая
инсулинорезистентность периферических тканей и особенно жировой ткани, а также
сокращая продукцию глюкозы печенью. Препараты этой группы не вызывают развития
гипогликемии, однако могут способствовать прибавке веса на 34 кг в течение
первого года лечения. Препараты этой группы противопоказаны пациентам с
явлениями сердечной недостаточности и проявлениями препролиферативной и
пролиферативной стадии диабетической ретинопатии.
Меглитиниды отличаются быстрым началом и короткой продолжительностью
действия, что позволяет, с одной стороны, эффективно контролировать
постпрандиальную гипергликемию, с другой стороны не увеличивает риск
возникновения гипогликемии.
Анализ результатов многочисленных исследований по оценке эффективности
лечения пациентов с сахарным диабетом показал, что наилучшие результаты
достигаются при комбинированной терапии. Возможны следующие
комбинации пероральных сахароснижающих препаратов: препараты сульфонилмочевины и
тиазолидиндионы, метформин и меглитиниды, метформин и тиазолидиндионы, препараты
сульфонилмочевины и ингибиторы a-глюкозидазы. Если
контроль гликемии не достигается комбинацией пероральных сахароснижающих
препаратов, то назначается комбинированная терапия бигуанидами и инсулином или
монотерапия инсулином.
Важно отметить, что лечение больных СД 2 типа не ограничивается только
сахароснижающей терапией. Второй по счету, но не по значимости целью лечения
пациентов с СД 2 типа является поддержание целевых значений артериального
давления (АД) 136/86 мм рт.ст. Анализ результатов исследования UKPDS
показал: строгий контроль АД на протяжении 9 лет на уровне 144/82 мм рт.ст.
привел к снижению риска любых осложнений СД на 24% (р=0,0046); летальности,
связанной с СД и его осложнениями на 32% (р=0,019); инсульта на 44% (р=0,013);
микроангиопатий на 37% (р=0,0092); сердечной недостаточности на 56% (р=0,0043);
прогрессирования ретинопатии на 34% (р=0,0038); ухудшения остроты зрения,
связанного с СД на 47% (р=0,0036).
Рациональное использование имеющихся на сегодняшний день терапевтических
возможностей, направленных на коррекцию гликемии, артериальной гипертензии и
дислипидемии позволит избежать развития тяжелых сосудистых осложнений СД. При
этом руководствоваться необходимо не видом лекарственной терапии, а достижением
и поддержанием в длительной перспективе целевых значений гликемии, АД и
показателей липидов крови.
Литература:
1. European Diabetes Policy Group. A desktop guide to type 2 diabetes
mellitus. Diabet Med 1999; 16: 71630.
2. UKPDS Group. Intensive bloodglucose control with sulphonylureas or insulin
compared with conventional treatment and risk of complications in patients with
type 2 diabetes. Lancet 1998; 352: 83753.
3. Mooradian AD, Thurman JE. Drug therapy of postpradial hyperglycemia. Drugs
1999; 57:1929.
4. Hanefeld M, TemelkovaKurtschiev T. The posprandial state and the risk of
atherosclerosis. Diabetic medicine 1997; 14 (Suppl.3): S6S11.
5. Polonsky KS, Given BD, Hirsh LJ. Abnormal patterns of insulin secretion in
noninsulindependent diabetes mellitus. New Eng J Med 1998; 318 123139.
Опубликовано с разрешения администрации Русского
Медицинского Журнала

