Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
1. Качество и эффективность
медицинской помощи
1.1 Предпосылки формирования системы качества
медицинской помощи в условиях реформы здравоохранения в России
Экономические и политические реформы в России затронули почти все стороны
жизни общества, в том числе и социальную сферу. Эти преобразования
социально-экономического плана носят противоречивый характер. Провалы в политике
перехода к рыночным отношениям весьма негативно отразились на состоянии здоровья
населения страны. Об этом можно судить по показателям рождаемости, младенческой
смертности, физического развития, уровню общей смертности, особенно в
трудоспособных возрастах.
Неотложные меры по сохранению здоровья населения на федеральном и
региональном уровнях, как правило, только декларируются, поскольку они не
подкреплены соответствующими финансовыми ресурсами и не имеют четких механизмов
реализации.
Сложная атмосфера экономических и социально-политических преобразований
весьма болезненно отразилась на системе здравоохранения, которая вошла в период
реформ, неся на себе груз недостатков монопольной организации первичной
медико-санитарной помощи, таких как гипертрофированная коечная сеть стационаров,
реализующих технологии вчерашнего дня, отсутствие конкуренции между отдельными
ЛПУ и полное забвение прав пациентов на получение качественной медицинской
помощи независимо от их социального статуса. Кроме того, государственная система
здравоохранения отличалась чрезмерной централизацией управления, жестко
предопределенными внутриотраслевыми связями, сверхрегламентом штатов, заработной
платы, табелей оснащения, нормирования расходов и пр., что создавало препятствия
реализации механизмов приспособления к рыночным отношениям, введению
обязательного и добровольного медицинского страхования, формированию рынка
платных медицинских услуг.
Следует отметить, что и в прежние времена система здравоохранения России
финансировалась весьма скудно, около 4% от внутреннего валового продукта (ВВП),
а в последние годы уровень финансирования еще более сократился до 2,6–3,3%, при
том, что внутренний валовый продукт в России также значительно уменьшился. В то
же время в экономически развитых странах Европы, Америки, Азии расходы на охрану
здоровья населения были на уровне от 8 до 15% ВВП. В таких условиях
финансирования здравоохранение нашей страны в течение многих лет характеризуется
низким уровнем материально-технической базы, значительным дефицитом ресурсов,
невысоким уровнем лабораторной, функциональной, инструментальной диагностики,
низкой заработной платой персонала, что, в конечном итоге, является основными
причинами низкого качества медицинской помощи населению. В национальном докладе
Российской Федерации на Всемирной встрече на высшем уровне в интересах
социального развития (март 1995 года, Копенгаген) отмечено, что с 1991 по 1994
год падение производства в России достигло невиданных для мирного времени
размеров. ВВП сократился на 47% от уровня 1990 года, объем промышленной
продукции уменьшился в два раза, а сельскохозяйственной на 25%. Резко
сократилась инвестиционная активность, объем капитальных вложений с 1991 года
уменьшился на 61%. Понесли экспортные потери традиционно прибыльные отрасли
экономики, гарантированные устойчивыми потребностями внешнего рынка.
При таком кризисном положении экономики страны, когда бюджетные отрасли не
обеспечиваются самым необходимым, при резком падении жизненного уровня основной
части населения, при «ножницах» цен на продовольственные и непродовольственные
товары народного потребления, при наметившейся тенденции к резкому подорожанию
коммунальных и транспортных услуг, к росту налогообложения физических лиц ошибки
в проведении реформы здравоохранения и снижение социальных гарантий в этой
области обязательно приведут к непосильной нагрузке на семейные бюджеты
большинства граждан России и опосредовано к обострению демографической ситуации
и росту социальной напряженности. Особенно кризисной следует назвать ситуацию в
социальной сфере в отдаленных территориях России, таких как Дальневосточный
регион, которые получили «в наследство» от предыдущей власти деформированную в
сторону военно-промышленного комплекса экономику, весьма слабую структуру
учреждений социальной сферы, особенно в здравоохранении. Введению медицинского
страхования, как стабилизирующего фактора системы здравоохранения на Дальнем
Востоке, придавалось большое значение, однако надежды не оправдались, поскольку
повсеместно страховыми взносами на ОМС латались дыры в бюджете территорий.
Только в 1995 году увидела свет концепция развития здравоохранения России, во
многих своих частях имеющая спорный и противоречивый характер, не учитывающая
особенностей процессов развития таких регионов, как Дальний Восток, где имеются
особые условия экономического, социального, географического, этнического
характера, определяющие формирование региональной политики в области охраны
здоровья граждан. Медицинское страхование, переход к которому начат с 1993 года,
имеет в виду привлечение дополнительных финансовых средств на обеспечение
гарантированного объема медицинских услуг при одновременном повышении их
качества, а кроме того, создание условий для развития рынка медицинских услуг.
Среди проблем переходного периода при введении медицинского страхования в
регионе следует отметить проблему правовой и нормативной базы, проблему
эффективности использования финансовых средств фондов ОМС и проблему защиты прав
пациентов как потребителей медицинских услуг.
В течение многих лет на здравоохранение на федеральном и территориальном
уровнях возлагались многие не свойственные этой службе функции по решению задач
социального плана, охраны здоровья населения в широком его понимании, начиная от
состояния окружающей среды и заканчивая образом жизни пациентов. Реальной же
целью системы здравоохранения была и остается организация медицинской помощи
населению. Развиваясь в этом направлении, наше здравоохранение накопило
значительный потенциал, представленный широкой сетью медицинских учреждений и
аптек, огромной армией медицинских и административных работников. Количественные
накопления оказались настолько огромными, что стали тормозом в реализации прямых
задач системы, которая стала существовать и обслуживать себя, а содержание
накопленного потенциала стало самоцелью. К сожалению, пациент в этой системе
потерялся, а задача повышения качества и доступности медицинской помощи отошла
на второй план, уступив место стратегии сохранения коечного фонда даже тогда,
когда он пустует, стратегии сохранения персонала даже тогда, когда он не
загружен работой, приобретению дорогостоящего оборудования, которое заранее
обречено на простои и т. п.
Далеко не оптимальные ассигнования из бюджета, аналогичные тарифы за
оказанную медицинскую помощь системы ОМС, жестко централизованная система
финансирования, отсутствие заинтересованности медицинского персонала в
результатах своего труда, уравниловка в распределении фонда оплаты не
обеспечивают развития качественной медицинской помощи. Практика работы системы
здравоохранения в 1995–1996 годах характеризовалась приоритетными направлениями
финансирования в первую очередь заработной платы персонала, а уж затем расходов,
связанных с медицинскими технологиями, — парадокс, характерный для многих
территорий. В этой ситуации должна сказать свое слово система обязательного
медицинского страхования, в центре комплекса интересов которой находится
застрахованный гражданин и его право на качественную и безопасную медицинскую
помощь.
Законодательной основой для отстаивания интересов прав пациентов являются
нормы Законов Российской Федерации «О медицинском страховании граждан РФ» и «О
защите прав потребителей». В первом из них застрахованный гражданин
рассматривается как равноправный субъект медицинского страхования вместе с
другими субъектами: медицинскими учреждениями, страхователями и страховщиками.
Во втором застрахованный гражданин рассматривается как потребитель медицинских
услуг, и на него распространяются нормы Закона как на потребителя одного из
многих видов услуг, поскольку медицинская услуга рассматривается как
своеобразный товар, который должен иметь некие характеристики, а именно:
стоимость и качество. Реальное положение, сложившееся сегодня в деле организации
защиты прав потребителей медицинских услуг, имеет несколько препятствий,
преодоление которых потребует определенных усилий со стороны всех субъектов
медицинского страхования:
- во всех странах мира спрос на достаточный уровень обеспечения медицинской
помощью не удовлетворяется в полном объеме. В принципе не существует
ограничений в желании получить максимально высокий уровень медицинской помощи,
хотя в отдельных странах растет продолжительность жизни, но параллельно растут
экологические проблемы и интенсивность труда. По этим причинам, а также из-за
увеличения доли лиц старших возрастов среди населения уровень заболеваемости
не снижается. В России эта ситуация имеет тенденцию к обострению, так как при
кризисном состоянии экономики и снижении уровня жизни основной части населения
снижается индекс здоровья населения в целом. При этом инвестиции в охрану
здоровья ниже, чем в большинстве стран мира, и сохраняется тенденция к их
снижению в дальнейшем;
- низкий уровень внебюджетных инвестиций в охрану здоровья, поскольку на
рынке товаров и услуг услуги по охране здоровья населения, необходимые товары
для обеспечения медицинских технологий находятся в России на низком
приоритетном уровне, что не соответствует высокому приоритету реальных
потребностей в этих услугах среди других потребностей человека;
- эффективность инвестиционных проектов в охрану здоровья относительно
низка, так как лица, принимающие решения относительно формирования базы услуг
по поддержанию здоровья населения, недостаточно компетентны в момент принятия
решения, поскольку не обладают знаниями конкретной ситуации и не имеют четкой
концепции охраны здоровья населения в переходный период;
- формирование спроса на услуги по поддержанию здоровья во многом
определяется неправильным воспитанием, пропагандой, модой, субъективными
желаниями, рекламой, монополией производителей услуг и заинтересованных
ведомств. Истинная потребность существенно отличается от сформированного таким
образом спроса и практически неизвестна потребителю услуг — пациенту. Причем
последний зачастую не испытывает надобности знать свои истинные потребности в
связи с тем, что многие годы ему внушались понятия бесплатной медицинской
помощи и обязанностей государства по охране здоровья, обеспечению его
здорового образа жизни, условий труда и отдыха;
- врач, медсестра, администратор ЛПУ лишь морально, в силу своего
профессионального долга заинтересованы в конечном эффекте оказываемых ими
услуг. Материально они заинтересованы в том, чтобы было больше больных, а не
здоровых, чтобы было больше посещений врача, оперативных вмешательств,
медицинских процедур, реанимационных больных, в конечном итоге, как ни
парадоксально, но материально им более выгодно увеличение числа больных
граждан;
- законодательной базы по производству услуг, связанных с охраной здоровья,
по сути дела, не существует, последние производятся на основании
регламентирующих приказов, распоряжений, а отнюдь не законов. Не разработаны
стандарты на услуги. Системы сертификации и лицензирования находятся в
зачаточном состоянии, а сами процедуры реализуются в значительной мере
формально, плодя вороха разнообразных «бумаг», не имеющих зачастую никакого
отношения к сложившейся ситуации в ЛПУ;
- роль современных медицинских и информационных технологий принижается,
тормозится их внедрение. Основной причиной этого является резкое сокращение
сроков лечения пациентов при реализации современных медицинских технологий и
невозможность использования системы приписок при внедрении информационных
технологий. Как медицинские, так и информационные технологии современного
уровня позволяют повысить эффективность работы ЛПУ в контуре «затраты-результат».
Проводимая в настоящее время реформа здравоохранения в России должна иметь
своими исходными предпосылками: более эффективное использование имеющихся
ресурсов, восстановление профилактической направленности всех без исключения
программ охраны здоровья населения, структурную перестройку стационарной и
первичной медико-санитарной помощи, выравнивание возможностей в получении
квалифицированной помощи жителями различных регионов, создание системы
конкурирующих служб врачебной практики, действующих по законам рынка, а самое
главное, формирование материальной и моральной заинтересованности врачей и
медицинского персонала в эффективной работе и высоком качестве обслуживания.
1.2 Методические подходы к оценке качества
медицинской помощи
Изменения, произошедшие в медицине в последние годы, касаются не только
результатов научно-технического прогресса, но и определенных моральных проблем.
Многие годы повсеместно доминировал тезис о том, что каждому человеку доступно
все лучшее, что может предложить медицина. Однако с течением времени интересы
начали смещаться к вопросам ресурсов и стоимости лечения, стандартизации
качества, а также экономической эффективности деятельности в области
здравоохранения.
Несмотря на уже имеющийся значительный интерес к вопросам качества
медицинской помощи, этот аспект совершенствования системы здравоохранения России
остается для большинства медицинских работников новым и порой совершенно
неясным. Зарубежная литература, особенно американские источники, всесторонне
освещают методы обеспечения качества, но они настолько специфичны для США, что
вряд ли приемлемы в других странах, хотя изучение зарубежного опыта принесет
определенную пользу для разработки концептуальных подходов к обеспечению
качества медицинской помощи в России.
Вопросы качества занимают важное место в Европейской политике здоровья
Всемирной организации здравоохранения. Среди сформулированных Европейским бюро
ВОЗ задач по достижению здоровья для всех (редакция от сентября 1991 года)
задача № 31 «Качество обслуживания и соответствующая технология» указывает
следующее: «К 2000 году все государства-члены должны иметь соответствующие
структуры и механизмы для обеспечения непрерывного повышения качества
медико-санитарной помощи и совершенствования соответствующего развития и
использования технологии здравоохранения». Среди стран, имеющих наибольшие
достижения в этой области, следует назвать США, Нидерланды, Великобританию,
Испанию, Канаду, Японию и др.
Сегодня существует достаточно много различных определений КМП. Еще в 1966
году на симпозиуме Европейского регионального бюро ВОЗ (Копенгаген), посвященном
эффективности медицинской помощи, Г. А. Попов подчеркивал, что вопросы состояния
медицинской помощи следует рассматривать одновременно в четырех взаимосвязанных
и взаимообусловленных аспектах: качества, адекватности, производительности и
эффективности. По его определению, под качеством медицинской помощи следует
понимать совокупность результатов профилактики, диагностики и лечения
заболеваний, определяемых соответствующими установленными требованиями на основе
достижений медицинской науки и практики (не только врача и его помощника, но
всей системы здравоохранения в целом). КМП может быть определено рядом
объективных, так называемых качественных показателей медицинской помощи.
Современное состояние медицинской науки и практики дает возможность измерить КМП
числовыми величинами.
К более поздним определениям КМП следует отнести формулировку В. Ф. Чавпецова
и соавторов, которыми качество медицинской помощи определяется как «содержание
взаимодействия врача и пациента, основанное на квалификации профессионала, то
есть его способности снижать риск прогрессирования у пациента заболевания и
возникновения нового патологического процесса, оптимально использовать ресурсы
медицины и обеспечивать удовлетворенность пациента от его взаимодействия с
системой здравоохранения». Это определение также основывается на материалах и
рекомендациях ЕРБ ВОЗ, где учитываются четыре основных компонента:
квалификация врача,
оптимальность использования ресурсов,
риск для пациентов,
удовлетворенность пациента оказанной медицинской помощью.
В конечном итоге качество оказания медицинской помощи отражает весь спектр
взаимодействий пациента и врача, какие бы невероятные, на первый взгляд, формы
это ни приобретало. Чтобы приблизиться к пониманию КМП как общепринятой
категории взаимоотношения пациента (покупателя медицинских услуг) и врача
(производителя медицинских услуг), следует отвлечься от медицинской помощи как
таковой и рассмотреть качество медицинской услуги в общем плане. При оценке
качества товаров и услуг рассматривается две характеристики:
1. качество исполнения;
2. качество соответствия.
Первая — это характеристика, отражающая степень удовлетворения запросов,
потребностей пациентов.
Вторая — это характеристика, отражающая степень соответствия принятым
стандартам, внутренним спецификациям и пр.
Безусловно, первая характеристика качества не всегда может быть обеспечена,
потому что требования потребителя/пациента к качеству исполнения всегда
завышены, а возможности исполнителя/врача всегда имеют ограниченную степень
свободы (ограничение ресурсов обеспечения медицинских технологий, ограничение
технического уровня самого исполнителя и пр).
Вторая характеристика качества может быть обеспечена в большинстве случаев,
поскольку ее параметры определяются стандартами, которые вырабатываются внутри
системы здравоохранения под существующие технологии.
В этой связи следует отметить, что рыночные преобразования в здравоохранении
нельзя расценивать однозначно. Внедрение рынка в социальную сферу, каковой
является здравоохранение, весьма опасно с точки зрения формирования свободной
конкуренции между производителями услуг. Это, как правило, приводит к полной
хозяйственной обособленности каждого производителя, его полной зависимости от
конъюнктуры рынка, противодействия другим товаропроизводителям в борьбе за
покупательский спрос. Конкуренция, в каких бы видах она ни проявлялась, есть
«война», которая ведется по трем основным направлениям: первое охватывает
конкуренцию среди продавцов, второе — конкуренцию среди покупателей, третье —
борьбу между продавцами и покупателями на противоположных позициях по поводу
уровня цен. Естественно, что в этой ситуации потребление самой
высококачественной продукции обеспечит себе тот, кто сможет предложить более
высокую цену за услуги. Сегодня это около 10% населения России. Что касается
социальной справедливости, то ее реализация в условиях рынка становится весьма
сложной проблемой и должна гарантироваться соответствующим законодательством и
механизмами его реализации. С другой стороны, производитель может победить на
рынке, предложив приемлемые цены и гарантии высокого качества услуг, что в
значительной мере определяется системой обеспечения КМП в
учреждении-производителе медицинских услуг.
В условиях рынка администрация ЛПУ должна исповедовать принципы, которые
обеспечат выживание организации в целом:
ежедневное совершенствование технологических процессов;
стремление к повышению качества функционирования систем;
увеличение производительности труда;
снижение себестоимости производимых услуг.
Деятельность, предполагающая эффективное функционирование системы ЛПУ, может
быть обеспечена условиями, когда весь персонал, независимо от места в иерархии
учреждения и сложности выполняемой работы заинтересован в высоком качестве
производимой им продукции. Все, от администратора самого высокого уровня до
исполнителя несложных работ, должны отдавать себе отчет в том, что никакой
контроль извне системы не обеспечит высокого уровня качества на каждом рабочем
месте, а в целом и производства высококачественных услуг, кроме них самих.
Подход к оценке качества может быть «нейтральным», когда за оценкой
функционирования системы не следует комплекс мер, направленный на устранение
причин снижения качества, и «активным», когда оценка качества предпринимается в
целях улучшить уровень медицинского обслуживания. Активный подход
отождествляется с обеспечением качества, в таком случае анализ или оценка
качества — непременная стадия в его обеспечении.
В анализе качества следует выделить три основных компонента: анализ
профессиональных качеств врача, обеспеченности медицинским оборудованием и
персоналом, условий организации и финансирования (качество структуры), анализ
медицинских технологий (качество процесса), анализ результатов (качество
результатов). Безусловно, что этими тремя компонентами анализ качества не
ограничивается, на практике проводится множество исследований, в которых эти
вопросы затронуты косвенно или имеют преломления в ином контексте. Тем не менее
необходимо отдать должное Аветису Донабедьяну, сумевшему упростить понятие
качества медицинской помощи и свести его к трем понятным всем критериям:
структура, процесс, результат.
Под обеспечением качества следует понимать медицинские мероприятия,
направленные на достижение заданного уровня качества. Независимо от характера
обеспечения качества, непременным является реализация следующих моментов:
- определение проблем и приоритетов оказания медицинской помощи;
- формирование специфических для области анализа проблем критериев качества
(установление стандартов) и определение цели;
- ретроспективный и текущий анализ ситуации, медицинских документов и сбор
информации;
- анализ установленных проблем и подготовка рекомендаций для принятия
решений;
- внедрение рекомендаций на практике;
- оценка достигнутых результатов.
Следует подчеркнуть, что реализация перечисленных моментов в процессе работы
и исследований требует организации соответствующих программ обеспечения
качества. Эти программы позволяют гарантировать предоставление медицинской
помощи определенного уровня, систематическую его оценку по согласованным и
заранее установленным стандартам. Следовательно, в системе обеспечения качества
можно выделить компонент анализа и оценки деятельности (audit) и компонент
стандартов или эталонной системы показателей (standards). Понятийный аппарат и
взаимосвязи компонентов обеспечения качества укладываются в следующую схему
(рис. 1).
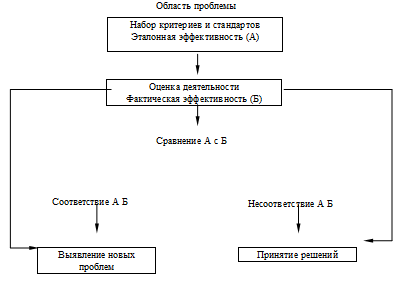
Рис. 1. Схема обеспечения качества медицинской помощи
По мнению R. Mason, представившему эту схему, в понятийном аппарате
«обеспечение качества» употребляется большое количество разнообразных, во многом
идентичных терминов, жаргонных слов, усложняющих согласование и стандартизацию
методических и организационных вопросов оценки и обеспечения качества. Вопрос
терминологии нельзя отнести к категории риторических. Недостаточная проработка
понятийного аппарата может привести к дискредитации выводов и предложений в
процессе контроля качества.
Для согласования и стандартизации методических и организационных подходов к
оценке КМП следует сослаться на материалы совещаний ЕРБ ВОЗ по описанной выше
проблеме, в которых дается определение понятия качества медицинской помощи, как
характеристике, отражающей степень адекватности технологий, выбранных для
достижения поставленной цели и соблюдения профессиональных стандартов.
Если это определение рассмотреть более подробно, то следует рассматривать
понятие КМП в виде комплекса нескольких показателей, а именно:
ЭФФЕКТИВНОСТЬ — это соотношение реально полученного результата с
результатом, который мог бы быть получен в идеальных условиях.
ЭКОНОМИЧНОСТЬ — отношение реальных затрат к нормативной стоимости.
КРИТЕРИЙ АДЕКВАТНОСТИ — это соотношение между оказанной медицинской
помощью и потребной медицинской помощью.
При этом критерий «адекватность» состоит из нескольких понятий:
Научно-технический уровень использования современных медицинских знаний и
технологий в лечебно-диагностическом процессе.
Своевременность — соотношение между временем оказания медицинской помощи и
временем возникновения потребности в определенной услуге со временем оказания
медицинской услуги и потребности, если бы система работала в идеальных
условиях.
Доступность медицинской помощи — соотношение между количеством получивших
медицинскую помощь и количеством нуждающихся в ней.
Достаточность — минимальная потребительская корзина медицинских услуг,
которая достаточна для качественной и адекватной медицинской помощи и не
снижает в значительной степени ее эффективность.
Все эти понятия должны ложиться в основу системы методологии КМП.
1.3 Методы анализа качества медицинской помощи,
стандарты медицинской помощи
В практической деятельности служб здравоохранения многих стран мира
внедрялось ранее, внедряется и будет внедряться великое множество вариантов
анализа КМП, часть из них, не пройдя проверки временем и практикой, сузила свои
масштабы, другая часть применяется достаточно широко и эффективно. В целом их
можно свести к ограниченному количеству подходов:
- анализ отклонения от установленной «нормы»;
- многофакторный анализ деятельности ЛПУ или отдельного врача;
- анализ структуры ЛПУ или системы здравоохранения;
- анализ технологий ЛПУ или системы здравоохранения;
- анализ результатов деятельности ЛПУ или системы здравоохранения;
- анализ стоимости медицинских услуг;
- анализ опроса населения, врачей, медицинского персонала и пр.;
- анализ деятельности ЛПУ на основании скрининговых программ соответствия
заданным критериям качества;
- анализ деятельности ЛПУ по программе, составленной из комбинации
перечисленных выше методов.
В конечном итоге те или иные подходы к анализу КМП предусматривают наличие
определенных критериев, эталонов структуры, процесса и результатов деятельности
медицинского учреждения, т. е. наличие стандартов.
Концепции стандартов или эталонов качества медицинской помощи населению лежат
в основе методов анализа КМП. Стандарты могут быть выражены по-разному и иметь
достаточное число модификаций в зависимости от того, какие элементы (компоненты,
аспекты, параметры и т. д.) системы измеряются, в какой очередности, каким
образом, какова взаимосвязь между тем, что измеряется, и тем, что считается
адекватным. Некоторые элементы процесса оказания медицинской помощи измеряются в
номинальной форме, т. е. стандарт выражен в проценте случаев, в которых этот
элемент присутствует или отсутствует. Такой стандарт носит название структурного
(pattern standard). Этим показателем, например, выражается летальность по
стационару.
Некоторые элементы стандартов измеряются при помощи более сложной числовой
шкалы, например, длительность лечения. Для таких элементов возможна разработка
скалярных стандартов с учетом взвешенной средней, дисперсии вариационного ряда,
формирования границ допуска (верхней и нижней) и т. п. Элементы, которые
оцениваются по их интенсивности: чем больше/меньше, тем хуже/лучше, например,
показатели рождаемости, материнской и перинатальной смертности.
Стандарты (нормативы, правила) могут быть разработаны как для структуры, так
и для процесса и результатов деятельности ЛПУ. Нормативы могут отражать
физиологические и психологические аспекты деятельности и результатов. Такого
рода стандарты могут быть соотнесены с затратами ресурсов при определении
эффективности деятельности, что существенным образом повышает значимость
контроля качества.
В середине двадцатого века стандартизация из сферы производства стала широко
проникать в производство медицинских услуг. Опыт использования стандартов в
промышленности показал, что сколько бы требований и норм ни было включено в
стандарт, никогда нельзя быть уверенным в том, что учтены все факторы,
определяющие функционирование данного объекта стандартизации в самых
разнообразных условиях и в соответствии с индивидуальными нуждами потребителя.
Что касается отрасли здравоохранения, то надежность системы стандартов
медицинской помощи зависит от стольких составляющих, что только их перечисление
займет не один час. Выход из ситуации заключается во внедрении аппарата
статистики с применением методов теории вероятностей. С помощью математических
методов можно решить некоторые проблемы технологической стандартизации
медицинских манипуляций, операций, методов терапевтического воздействия,
просчитать вероятность наступления осложнений, создать статистические модели
прогноза исхода тех или иных видов стандартизованных медицинских технологий и
пр.
С позиций стандартизации, видимо, не следует рассматривать вопросы
удовлетворения индивидуальных запросов каждого потребителя медицинских услуг.
Регламентация технологий с этих позиций сегодня просто невозможна. Стандарты,
которые бы учитывали все индивидуальные запросы, следует отнести к категории
«идеальных стандартов».
Среди стран, наиболее активно работающих над созданием стандартов различного
типа, следует назвать в первую очередь США, а затем развитые страны Европы. В
Азии в вопросах технической стандартизации лидирует Япония. В США настолько
быстро растет стоимость медицинской помощи, что создание стандартов из
прерогативы медицинских работников превратилось в прерогативу экономистов,
математиков-системщиков, которые стали изучать здравоохранение как быстро
растущего потребителя национального дохода, и с помощью стандартизации пытаются
снизить расходы системы здравоохранения. На основе национальных стандартов
создается механизм международной стандартизации через Международную организацию
стандартов (ИСО), особенно это касается стоматологии (качество технологий, паст,
пломбировочных материалов и пр.). Большинство развитых стран принимают
международные стандарты за основу, вносят в них необходимые коррективы,
зависящие от национальных особенностей.
В результате активной деятельности по стандартизации медицинской помощи как у
нас в стране, так и за рубежом за последние десятилетия разработаны и внедрены
сотни и тысячи различных стандартов. В силу того, что стандартизация в
здравоохранении важна с точки зрения обеспечения анализа качества медицинской
помощи, а число стандартов велико, следует общую характеристику стандартов дать
в виде классификатора.
По обязательности выполнения требований следует различать:
рекомендательные стандарты (стандарты в виде методических рекомендаций,
инструктивных писем и т. п., выполнение которых не требует жесткого следования
одной раз и навсегда утвержденной методике, в их исполнении возможны
варианты);
законодательные стандарты (стандарты в виде законов, постановлений,
приказов и т. п., обязательность выполнения которых приравнивается к силе
закона).
По уровню и общей иерархии системы применения различают:
локальные (стандарты, применяемые в одном или нескольких ЛПУ, или в
пределах управления здравоохранения города, района);
региональные (стандарты, применение которых ограничено регионом);
национальные (стандарты, применяемые на уровне государства);
международные (стандарты, применяемые на международном уровне).
По видам различают следующие стандарты:
Стандарты на ресурсы здравоохранения (стандарты, в которых содержатся
требования к основным фондам ЛПУ, кадрам, финансам, к используемым
медикаментам, оборудованию и пр.). Стандарты на ресурсы здравоохранения
разработаны достаточно глубоко и часто имеют силу закона, многие из них имеют
национальный и даже международный уровень.
Стандарты организации медицинских служб и учреждений (стандарты, в которых
содержатся требования к системам организации эффективного использования
ресурсов здравоохранения). Они касаются систем управления, организации
лечебного процесса, информационного обеспечения, систем контроля качества и
безопасности медицинской помощи.
Технологические стандарты (стандарты, регламентирующие процесс оказания
медицинской помощи). Они могут носить рекомендательный и законодательный
характер и использоваться как локальный, территориальный и национальный
стандарт.
Стандарты программ медицинской помощи (эти стандарты регламентируют
проведение комплекса мер, осуществляемых для отдельных групп населения,
объединенных по характеру заболевания, возрасту, полу, социальному статусу,
профессии, условиям труда и пр.). Как правило, эти программы являются
законодательным стандартом.
Медико-экономические стандарты (эти стандарты сочетают в себе стандарт
диагностики лечения в сочетании со стоимостью медицинских услуг). Они чаще
могут носить рекомендательный характер и используются как локальные.
Комплексные стандарты (набор структурно-организационных, технологических
стандартов и стандартов организационных программ, регламентирующих
деятельность определенной медицинской специальности или службы). В качестве
примера комплексного стандарта можно рассматривать работу МНТК «Микрохирургия
глаза».
Наиболее распространенными и востребованными стандартами для оценки
медицинской и экономической эффективности сегодня в мире признана система
диагностически родственных групп (Diagnosis Related Groups DRG). Эта система
появилась в США, когда возникла проблема оплаты медицинской помощи по программе
для пожилых людей (MEDICARE) и программе для малоимущих (MEDICAID). Группа
исследователей из Йельского университета под руководством проф. Роберта Фиттера
создала систему классификации пациентов по группам, одинаковым по характеру
патологического процесса и уровню потребления больничных ресурсов,
следовательно, и по стоимости лечения. Им удалось с помощью оригинальной
программы группировки данных о госпитализации на ЭВМ (интерактивная система «autogrp»)
реализовать идею формирования однородности DRG. Если в начале работы
реализовывалась идея оценки сроков лечения и определения стандартов в работе
организаций профессионального контроля, то в последующем формирование групп
производилось по преимущественно медико-демографическим и, в меньшей степени, по
клиническим признакам. Основной принцип группировки базировался на том, что
сроки лечения рассматривались в качестве зависимой переменной от основного
диагноза, наличия/отсутствия сопутствующих заболеваний или осложнений, возраста,
пола, проведения хирургических операций.
В настоящее время существует уже десятый пересмотренный вариант системы,
который распределяет всех пациентов на 25 основных диагностических категорий и
на 487 групп. Система создана на основе анализа нескольких миллионов медицинских
документов больных, каждой DRG присвоен весовой коэффициент сложности лечения
пациентов, что позволяет определить уровень использования ресурсов и стоимость
лечения (Cost Weight). Система DRG широко используется в США, некоторых странах
Европы, Азии и Австралии для сравнительного анализа деятельности больниц на
региональном, национальном и международном уровнях. В Европе несколько
международных организаций (Совет Европы, Организация экономического
сотрудничества и развития, Европейское бюро ВОЗ, Европейский союз, Европейский
комитет по системам классификации больных и Европейский комитет по
стандартизации) стимулируют исследования по внедрению DRG в практическую
деятельность больниц, кроме того, начали работать два международных проекта по
изучению внедрения системы DRG в Европе — проекты Case Mix and Severity и Case
Mix and Resource Management. Во Франции DRG получили наименование однородных
групп пациентов (groups Homogenes de malades). Министерство социального развития
утвердило применение собственного классификатора объединенных нозологий для
формализации эпикризов и перехода за счет этого к автоматизированной обработке
медицинской информации. С помощью сопоставления потоков информации о
госпитализации в сгруппированном виде и характеристик использования больничных
ресурсов появилась реальная возможность эффективного использования последних.
Эта система
носит
название PMSI (Le
projet de medicalisation du systeme d`information).
Похожие проекты внедряются в Швейцарии, ФРГ, Бельгии и других
странах. В Японии в основу классификатора положены не нозологические критерии, а
лечебно-диагностические процедуры, измеренные в баллах (1 балл равен 10 иенам).
В Англии подобного рода информационная система разрабатывается в рамках проекта
CASPE (Clinical Assountability Science Planning and Evaluation Research) в
Лондонском институте гигиены и тропической медицины с целью адаптации
американских методик. Результаты подтвердили возможность перехода к
использованию DRG в автоматизированной системе контроля качества и
эффективности.
Сам принцип построения системы DRG является отражением национальной системы
оказания медицинской помощи США, и механический перенос этой системы в другую
страну невозможен. Однако основой для разработки национальных версий DRG служит
классификация, разработанная и принятая в США в 1982 году. В качестве примера
считаем возможными привести систему DRG, изданную в 1988 году, включающую в себя
477 DRG, которые объединяются в 23 основные диагностические категории (ОДК),
выделенные по органосистемному и этиопатогенетическому принципам, а также с
учетом принадлежности заболевания или состояния к определенной медицинской
специальности. Принимая во внимание различную стоимость лечения пациентов
хирургического и терапевтического профиля, большинство ОДК разделено на два
класса — хирургический и терапевтический, где DRG хирургических больных
определяется объемом оперативного вмешательства, DRG терапевтических — по
основному диагнозу при поступлении в больницу. При производстве нескольких
операций затраты определяются по стоимости наиболее сложной из них, а степень
сложности определяется по специально созданному классификатору.
Таблица 1
| ОДК, принятые в США*
|
| Наименование ОДК |
№ DRG, входящих в ОДК |
| Болезни нервной системы |
1–35 |
| Болезни и нарушения органов зрения |
36–48 |
| Болезни уха, горла и носа |
49–74 |
| Болезни органов дыхания |
75–102 |
| Болезни системы кровообращения |
103–145 |
| Болезни системы пищеварения |
146–190 |
| Болезни печени, желчных путей и поджелудочной железы |
191–208 |
| Болезни костномышечной системы и соединительной ткани |
209–256, 471 |
| Болезни кожи, подкожной клетчатки и молочной железы |
257–284 |
| Болезни эндокринной системы, нарушение питания и обмена
веществ |
285–301 |
| Болезни почек и мочевыводящих путей |
302–333 |
| Болезни мужской репродуктивной системы |
334–352 |
| Болезни женской репродуктивной системы |
353–369 |
| Беременность, роды, послеродовый период |
370–384 |
| Новорожденные и их состояние в перинатальном периоде |
385–391 |
| Болезни крови и кроветворных органов |
392–399 |
| Миелопролиферативные заболевания |
400–414, 473 |
| Инфекционные и паразитарные болезни |
415–423 |
| Нарушения психики |
424–432 |
| Алкоголизм и токсикомания |
433–437 |
| Травмы, отравления и токсические эффекты лекарственных
препаратов |
439–455 |
| Ожоги |
456–460, 472 |
| Факторы, влияющие на здоровье человека, и другие контакты
со здравоохранением |
461–467 |
С введением системы DRG резко увеличилась потребность в вычислительной
технике, начали создаваться специальные информационные системы. Конгресс США
принял решение об учреждении по всей стране организаций по использованию
профессиональных стандартов. Основной целью этого решения является внедрение
механизмов, исключающих немотивированные расходы на ненужные назначения врачей и
статистическую оценку результатов лечения. Признано, что наиболее важным
свойством DRG как измерителей медицинского обслуживания становится наличие
статистически устойчивой связи между потреблением ресурсов и полезными
промежуточными и конечными результатами деятельности медицинских учреждений, что
имеет большое значение для формализации и стандартизации качества и
эффективности медицинской помощи. Однако следует отметить, что стандартизация
коснулась в основном системы «МЕДИКЭР», что касается частного страхового рынка,
то здесь успехи во внедрении стандартизации минимальны.
Более 20 стран закупили пакеты интегрированных программ случаев
госпитализации, в которые заложены многочисленные формы инструкций по принятию
решений врачами при различных заболеваниях, и создают их национальные версии.
Следует отметить, что многие практикующие врачи весьма отрицательно отнеслись к
системе DRG. Россия не осталась в стороне от процессов стандартизации
медицинской помощи, набирающих темпы за рубежом. Со времени внедрения
хозяйственных отношений в здравоохранение и введения Закона «О медицинском
страховании граждан в РФ» начала разрабатываться система расчетов с медицинскими
учреждениями по критериям DRG, которые в России принято называть КСГ
(клинико-статистические группы). С 1982 года DRG в США широко используются для
расчетов с больницами. Была апробирована система перспективной оплаты по DRG
программы «МЕДИКЕЙР», что изменило показатели больничной деятельности следующим
образом:
сократилось число госпитализаций;
сократились расходы на одну госпитализацию;
улучшилось качество ведения медицинской документации;
появилась возможность анализа влияния на течение болезни сопутствующих
заболеваний.
Как любая система стандартизации, да еще в такой сложной сфере, как
здравоохранение, система DRG или КСГ имеет как достоинства, так и недостатки.
К достоинствам следует отнести использование стандартов диагностики и
лечения, возмещение расходов в расчете на одного пациента, что в определенной
мере стимулирует более экономичное и рациональное использование ресурсов, оценка
деятельности ЛПУ по конечному результату, возможность оценки качества
деятельности как отдельного работника, так и коллектива в целом, создание
перспективы для оптимизации управления медицинскими и организационными
технологиями в стационарах, оперативное выявление отклонений в сроках лечения,
эффективности финансовой политики ЛПУ.
К недостаткам системы DRG следует отнести стимулирование в некоторых случаях
преждевременной выписки пациентов, отбор на госпитализацию больных с
неосложненным течением заболевания в сочетании с отсутствием сопутствующей
патологии, госпитализацию пациентов амбулаторного профиля, недостаточный учет
зависимости финансовой компенсации от тяжести клинического течения заболевания и
возможности появления осложнений.
В 1993 году, а в некоторых территориях России и раньше, при реализации
договорных отношений между ЛПУ и страховыми медицинским организациями была
использована система КСГ, когда врач стационара должен был провести обследование
и лечение пациента не ниже указанного в стандарте уровня, причем ограничиться
минимумом следует только при условии достижения запланированного результата.
Оплаты же по КСГ во многих территориях добиться было трудно в связи с низким
уровнем информационных технологий в ЛПУ, что и предопределило оплату по
среднепрофильным тарифам, рассчитанным на основе нормативов показателей срока и
стоимости лечения по каждой специальности, т. е., по сути дела, по упрощенному
варианту КСГ. Единственным преимуществом этого упрощенного метода была простота
определения тарифов и ведения расчетов за стационарную помощь.
Что касается недостатков, то за прошедшее с 1993 года время работы ЛПУ в
договорных отношениях с филиалами Хабаровского краевого фонда ОМС, выполняющих
роль страховых медицинских организаций в Хабаровском крае, их число было
значительным. В значительной степени они повторяли перечень, указанный ранее по
системе DRG, однако были и свойственные только упрощенному варианту КСГ. Это,
прежде всего, повальная госпитализация пациентов амбулаторного профиля.
Проверки, проводимые как органами управления здравоохранения, так и филиалами
фондов ОМС, выявляли от 12 до 32% пациентов, отпущенных из стационаров с пятницы
по понедельник, т. е. пациентов, не получающих стационарного лечения 2–3 дня в
неделю и являющихся, по сути, пациентами амбулаторного профиля. В то же время
мнение медицинских экспертов, базирующееся на сотнях проведенных экспертиз
страховых случаев, указывает на то, что эта цифра по отдельным стационарам
городов Хабаровска и Комсомольска-на-Амуре занижена. В этой ситуации поликлиники
легко перекладывают на стационары часть своей работы. И еще одним серьезным
недостатком внедрения оплаты по упрощенному варианту КСГ стала необходимость
проведения экспертизы обоснованности госпитализации в достаточно широких
масштабах, что привело к дополнительным расходам на экспертизу КМП. Анализ
реестров (счетов) за оказание медицинской помощи стационарным пациентам
показывает, что фактическая продолжительность среднего случая лечения в
стационаре значительно меньше заложенной в КСГ, т. е. последние требуют
регулярного пересмотра.
Кроме системы DRG, многие специалисты, работающие по программам обеспечения
повышения уровня КМП, отдают предпочтение специальным формам регистрации и
оценки (протоколам и алгоритмам) деятельности и методам принятия клинических
решений. Алгоритмы отражают логику последовательности процесса принятия решения
на основе данных множества диагностических процедур, вероятности проявлений
особенностей в течении заболевания и внесения корректив в
лечебно-диагностический процесс. Принятие решений таким образом предполагает
построения «дерева» целей и «дерева» решений.
Алгоритмы широко применяются в системе подготовки и переподготовки
медицинского персонала и врачей. Внедрение системы алгоритмов и формализованных
методов в медицинскую практику наталкивается на усиленное противодействие со
стороны врачей. Тем не менее в определенных областях оказания медицинской помощи
населению система алгоритмов получила широкое распространение, это прежде всего
диагностика и терапия неотложных состояний, диабетология, кардиология,
гематология и пр. Принципы алгоритмов можно использовать в виде математических
уравнений в процессе принятия клинических решений. Степень вероятности с учетом
чувствительности диагностических тестов может быть также выражена
математическими формулами. Использование этого подхода в принятии решений
относительно отдельных категорий пациентов отражено в работах по ретроспективной
оценке качества с помощью метода картирования критериев («criteria mapping»).
Алгоритмическая логика, которой следовали врачи при оценке развития болезни,
формализована в анализе лечебно-диагностических мероприятий. Одна из
положительных сторон использования алгоритмики — возможность проведения
индивидуальной оценки клинических данных; эта методика устраняет основные
трудности, обусловленные применением критериев оптимальной медицинской помощи (DRG,
КСГ и пр.). Оценка по алгоритмам целесообразна также в отношении неспецифических
симптомов, таких, как боль в груди, боль в пояснице, расстройство стула и пр.
Вполне возможно, что дальнейшее накопление опыта подготовки клинических
решений повысит достоверность и обоснованность методов оценки технического
качества оказания медицинской помощи.
Многолетний опыт работы в качестве консультанта в краевом бюро
судебно-медицинской экспертизы, краевой клинической детской больнице, в более
поздние сроки в краевом фонде ОМС и управлении здравоохранения администрации
края позволяет мне сделать заключение, что вопросы технического качества в
деятельности врача не всегда дают исчерпывающую характеристику качеству его
работы, поскольку непосредственно связаны с профессиональными навыками.
Профессиональная же готовность врача обеспечивать качественную работу
определяется более широкими категориями, чем знания и навыки. В этом смысле
имеет большое значение деонтологическое содержание его профессиональной
деятельности, весь комплекс ответственности и обязанностей врача по отношению к
больному. Поэтому анализу данных «нетехнических» аспектов деятельности врача в
проблеме оценки и обеспечения КМП отводится особая роль. В некоторых экспертных
случаях бывает трудно определить приоритет нарушений, повлиявших на исход
заболевания, то ли это проблемы недостаточного клинического опыта, то ли это
недостаточный опыт интерперсональных отношений (взаимоотношения врач-пациент).
В целом деятельность врача наиболее часто оценивается по данным, полученным
при анализе медицинской документации, а в некоторых случаях по данным специально
созданных формализованных документов (карт экспертного контроля). Конечно,
анализ истории болезни стационарного больного даст больше материалов для
экспертного заключения, чем анализ амбулаторной карты, которая имеет, как
правило, недостаточно сведений для анализа. Экспертиза деятельности врачей
первичной медико-санитарной помощи с этой точки зрения весьма затруднена. И
все-таки экспертная оценка имеет ряд преимуществ перед установочными критериями
в смысле определения состояния пациента, учета всех факторов болезни, влияющих
на процесс принятия решений и на результаты оказания медицинской помощи. В
конечном счете, экспертные оценки деятельности врача относятся к наиболее
простым, доступным и наиболее приемлемым методам выявления недостатков оказания
медицинской помощи населению, хотя и не могут быть использованы для определения
точных параметров эффективности, анализа контура «затраты-результат».
В России в течение многих лет при анализе КМП не рассматривался вовсе или
рассматривался весьма поверхностно важный компонент уровня КМП (а при многих
болезнях основной): уход за больными, точнее, выхаживание больного. Если чисто
механическим способом отделить «уход» от лечения, то это приведет к обособлению
стандартов. Формирование правил или нормативной основы лечения и ухода за
больными предполагает выявление и оценку всех особенностей этой работы, причем
не с профессиональной позиции, а с позиции пациента и принятых в обществе
морально-этических норм. Методологически оценка сводится к определению объемов и
структуры работы по уходу за больными, ее результатов, т. е. оценивается
качество деятельности, увязанное с затратами ресурсов и результатами или
эффектами изменения состояния здоровья. К сожалению, в течение последних
десятилетий в России система ухода за больными в силу низкой профессиональной
подготовки медицинских сестер, снижения их числа по отношению к числу врачей,
привлечение медицинских сестер к уборке помещений и т. п., практически
отсутствует. Это оказывает существенное влияние на КМП, в первую очередь, в ЛПУ
стационарного профиля.
1.4 Источники и виды информации, необходимые для
оценки КМП
Принятие решений и определение политики по повышению качества производимой
продукции медицинских услуг должны базироваться на данных анализа
функционирования системы как отдельного ЛПУ, так и системы здравоохранения
города, района, территории и т.п.
Имеется достаточно много способов идентификации данных и задач при
планировании обеспечения КМП. Мы предполагаем, что для разъяснения потребности в
тех или иных видах информации можно пользоваться концепцией «ключевых вопросов»,
используя их как средство, характеризующее направление получения информации,
т. е. если мы знаем, на какие вопросы нам необходимо получить ответы для
принятия решения, продвигающие нас вперед к достижению цели обеспечения
достаточного уровня КМП, то эти ответы и будут той необходимой информацией.
Перед обсуждением источников информации необходимо уточнить проблему
понимания концепции первичных и вторичных данных. Вторичные данные — это данные,
существующие до того, как возникла необходимость в них. Первичные данные — это
данные, специально собранные для определенных целей в момент возникновения
необходимости в них. Например, в ЛПУ собираются данные о функционировании
коечного фонда по отделениям один раз в год (вторичные данные) для управления
здравоохранения территории, а главным врачом в связи с потребностью оперативного
анализа занятость коечного фонда стала анализироваться один раз в месяц
(первичные данные). В любой управленческой ситуации важно рассматривать как
первичные, так и вторичные данные, оба типа важны для ответа на ключевые
вопросы, стоящие перед руководством больницы.
Сбор первичной информации обычно обходится дороже и занимает больше времени,
чем поиски вторичной информации. Однако первичные данные точнее, гораздо яснее
отвечают на поставленные вопросы и дают более основательную базу для принятия
решений и планирования мероприятий по повышению КМП. Каждый раз, принимая
решение об использовании первичной или вторичной информации, руководство должно
выбирать между высоким качеством информации и дешевизной, быстрейшим ее
получением.
Весьма важно уточнить понятия субъективных и объективных данных. Объективные
данные представляют собой факты, а субъективные данные суждения или оценки. Если
говорить об объективных данных, то мы нуждаемся в фактической информации о
существующем положении, внутреннем и внешнем по отношению к системе ЛПУ, и
получаем ее в виде отчетов, справок, цифровых данных и пр., но в определенных
ситуациях мы не можем получить фактической информации (объективных данных), и
тогда начинается поиск альтернативных источников «знания» нужных фактов. В такие
моменты становится востребованной субъективная информация в виде сведений,
полученных из мнений, суждений, восприятий и оценок. Для получения субъективной
информации можно пользоваться следующими приемами:
- Экспертное мнение — идентификация мнения одного или более лиц, опыт и
знания которых базируются на высоком уровне образования и профессиональных
качествах.
- Согласованное суждение — опрос наиболее связанных с ситуацией лиц об их
понимании проблемы и поиски консенсуса в их мнениях. При использовании этого
приема информацию можно собрать на общей встрече, путем письменного опроса или
комбинации этих двух подходов.
- Группа внимания — создание группы внимания включает формирование группы
представителей и опрос их по ключевым вопросам в специально созданном опросном
листе или анкете. Группа внимания отличается от группы, собранной для
выработки согласованного суждения тем, что группа внимания формируется из
представителей, не входящих в систему ЛПУ.
- Обзор мнений предполагает сбор опросных листов с широкого круга лиц и
получение в результате сведений в виде впечатлений, восприятий, мнений о
качестве оказанной медицинской помощи в ЛПУ.
Информация для руководства имеется как внутри, так и за пределами системы ЛПУ.
Внутренняя информация существует в виде отчетов, которые включают ежедневные,
месячные и годовые отчеты о потреблении, объемах ресурсов, персонале и пр. По
мере вовлечения ЛПУ в планирование с целью контроля качества и эффективности
медицинской помощи эти внутренние источники данных меняются и расширяются, чтобы
соответствовать потребностям руководства в информации.
Внешняя информация собирается вне системы ЛПУ, источниками данных могут быть
правительственные институты, медицинские общества, другие сторонние учреждения и
организации, различного рода НИИ, проводящие специальные исследования и пр.
Часто оказываются полезными исследования, проведенные совершенно посторонними
организациями.
Собранная информация должна представлять мнения различных сторон, участвующих
во взаимоотношениях пациента и врача. В этой связи необходимо отметить важность
учета такого обстоятельства в оценке КМП, как совмещение, а не
противопоставление профессиональных и непрофессиональных точек зрения, т. е.
практическое значение будет иметь комплексный подход, объединяющий
профессиональные, научные, общечеловеческие и политические аспекты проблемы.
Следует очень внимательно отнестись к тому, что уровень оказания медицинской
помощи сегодня весьма далек от оптимального, достаточно часто встречаются
серьезные дефекты оказания ее во многих ЛПУ. Общеизвестно, что серьезные дефекты
оказания медицинской помощи во многом обусловлены не недостатком квалификации
врачей и медицинских сестер, а дефицитом финансовых и материальных ресурсов. В
первую очередь, это отражение неудовлетворительной организации работы системы
ЛПУ в целом, начиная от руководства и заканчивая исполнительской дисциплиной
самого, казалось бы, незаметного работника. Поэтому ни в коей мере нельзя
отождествлять обеспечение качества с обучением врачей и персонала по вопросам
методик и методов лечения, важно в этой связи обеспечить организационную
перестройку практической деятельности врачей и персонала на всех уровнях
оказания медицинской помощи, исходя из главной задачи КМП — повышения уровня
здоровья населения.
Оценка уровня качества медицинской помощи может в определенной мере зависеть
от методов сбора и анализа информации. Это обстоятельство необходимо учитывать
при выборе источников и вида информации для анализа КМП. R. H. Brook еще в 1976
году классифицировал методы сбора информации для оценки КМП.
Таблица 2
| Методы сбора информации для
оценки КМП (R.H.Brook, 1976) |
| Методы сбора |
Структура |
Процесс |
Результат |
Комбинация данных |
| Отчетные данные |
|
|
|
|
| Карты выбывшего из стационара |
|
|
|
|
| Формы регистрации нуждаемости, заявки |
|
|
|
|
| Формы регистрации обращаемости |
|
|
|
|
| Формы, ориентированные на источники информации |
|
|
|
|
| Проблемно-ориентированные формы регистрации |
|
|
|
|
| Прямые наблюдения за работой врача |
|
|
|
|
| Методы моделирования |
|
|
|
|
| Экспертная оценка случаев госпитализации и обращений |
|
|
|
|
| Стратегия слежения за развитием болезни |
|
|
|
|
| Опрос населения |
|
|
|
|
| Комбинация методов |
|
|
|
|
Судя по содержанию приведенной таблицы, наиболее перспективным методом сбора
информации для оценки КМП является их комбинация, поскольку оценка качества
стационарной и внебольничной медицинской помощи должна охватывать не отдельные
фрагменты, а всю совокупность и весь период лечения пациента, где бы оно ни
проводилось. Нельзя судить о КМП по анализу отдельных случаев оказания
медицинской помощи, оценка должна проводиться на репрезентативной совокупности
случаев оказания медицинской помощи.
Сбор информации по КМП в значительной мере известен и отработан в
стационарах, где структура, процесс и результат оказания медицинской помощи
достаточно формализован и подробно расписан. Что касается медицинской помощи в
амбулаторных звеньях, то, в противоположность стационарам, процесс и результат
отражен в их медицинской документации лишь частично, да и то иногда весьма
условно может претендовать на достоверность. В амбулаторной службе не существует
статистической документации по типу карты выбывшего из стационара, картотеки на
пациентов во многих поликлиниках уничтожены указаниями высоких должностных лиц
под предлогом реформирования управления здравоохранением, замены этих картотек
на базы данных о пациентах на магнитных носителях не произошло. Старая система
регистратур была во многих местах разрушена, новая информационная система еще не
создана, что привело к значительным затруднениям по сбору информации по КМП на
уровне первичной медико-санитарной помощи.
Но даже если доступ к амбулаторной документации где-то еще сохранен, а
поликлиники ввели в свою работу «Талон пролеченного пациента» и сохранили
регистратуры вместе с соответствующей документацией, то все равно многие виды и
элементы работы врача в амбулаторных условиях в медицинской документации вообще
не регистрируются, что обусловливает необходимость прибегать к специальным
сложным методам сбора нужной информации для оценки уровня КМП. Исключение здесь
составляет регистрация симптомов и жалоб, медикаментозные назначения, результаты
лабораторных и инструментальных исследований, в связи с чем амбулаторные карты
малоприемлемы для оценки КМП и совсем не приемлемы для оценки эффективности
медицинской помощи. Поэтому вполне понятный интерес представляет оценка КМП по
результатам оказания медицинской помощи.
Сбор информации о результатах деятельности ЛПУ — весьма сложная задача,
наибольшую ценность представляют долгосрочные результаты, позволяющие
всесторонне оценить эффективность различных вариантов организационных
технологий, что же касается краткосрочных результатов, особенно в ЛПУ
амбулаторного профиля, то потребуется разработка критериев краткосрочных
научнообоснованных результатов в соответствии с категорией ЛПУ.
1.5 Качество медицинской помощи и эффективность
деятельности лечебно-профилактических учреждений
Независимо от объектов оценки качества (анализ технологий и/или результатов
деятельности ЛПУ), важно соблюдать основные требования исследований,
заключающихся в тщательном выборе приемлемых научно-обоснованных критериев,
причем критерии результативности должны обладать свойством сопоставимости. В
значительной мере проблема оценки эффективности деятельности врача связана с
влиянием на состояние здоровья пациента множества факторов, не имеющих к КМП
никакого отношения (возраст, экология, жилищные условия, социальный статус,
доходы и пр.). Следовательно, чтобы оценить влияние на здоровье пациента
медицинских факторов, следует весьма четко представлять влияние возраста,
экологии, жилищных условий, социального статуса, доходов и пр. Для исключения
влияния внешних факторов используются методы группировок однородных
совокупностей, многомерный анализ и т. п.
Разработка адекватных систем оценки и обеспечения КМП позволит подойти к
решению такой актуальной проблемы, как оценка эффективности или стоимости затрат
на достижение определенного (запланированного) уровня здоровья, сопоставить цели
системы здравоохранения с возможностями их достижения. В этом смысле стоит
подумать о задачах достижения высокого КМП и проанализировать, в какой мере оно
оправдано в отношении фактических затрат и результатов.
Диагностические возможности многих ЛПУ в России и даже в отдаленном от центра
Дальневосточном регионе весьма эффективны и дорогостоящи. Можно привести массу
примеров, когда пациентам с жалобами на головную боль назначались такие
исследования, как электроэнцефалография, эхоэнцефалография и компьютерная
томография. Насколько целесообразны эти назначения у всех пациентов? Прояснить
ситуацию может только анализ эффективности. Следует отметить, что данные
экспертных оценок обоснованности назначения дорогостоящих видов обследования
показывают, что чем ниже квалификация врача, тем чаще он назначает дорогостоящие
виды обследования, а число параклинических назначений на одного пролеченного
больного у него выше, чем у квалифицированного коллеги.
Ресурсная база здравоохранения всегда была ограниченной, а особенно в период
экономических реформ, поэтому анализ экономических аспектов КМП позволит создать
базу для эффективного использования ресурсов в каждом ЛПУ.
Таким образом, ЭФФЕКТИВНОСТЬ — это степень достижения поставленных задач в
области оказания медицинской помощи населению с учетом факторов качества,
адекватности, производительности. Если же сузить понятие эффективности до
отдельного ЛПУ или его подразделения, то эффективность деятельности ЛПУ есть
степень установленных для данного учреждения целей при определенных затратах.
Для оценки эффективности медицинской помощи следует прежде всего выбрать
адекватные критерии и показатели, относящиеся к данному процессу и отражающие
его конечные результаты. Результаты (эффекты медицинской деятельности) являются
производными ресурсов и в определенной мере характеризуют степень эффективности
их использования. В связи с тем, что здравоохранение относится к
непроизводственной сфере, и его деятельность, как правило, не обретает товарную
форму, а представлена в форме «услуги», то часто возникают вопросы о
правомерности такого суждения, как эффективность затрат в здравоохранении.
Действительно, деятельность системы здравоохранения характеризуется
результатами и затратами, соответственно, между этими категориями должны быть
установлены взаимоотношения, что сделать весьма трудно, поскольку, в отличие от
производственной сферы, в здравоохранении зачастую отсутствуют условия для
измерения эффективности. Тем более, что в здравоохранении чрезвычайно сложно
выявить и измерить все достигнутые результаты. Прежде всего это касается
повсеместной формализации результатов, количественного выражения медицинских
характеристик и признаков. Но это не значит, что формализация и количественное
выражение медицинских характеристик невозможны, примеры исследований последних
лет как у нас в стране, так и за рубежом показывают, что затраты это уловимая
часть баланса, несмотря на организационно-методические трудности учета и
анализа. Что касается результатов деятельности системы здравоохранения
(отдельного ЛПУ, подразделения ЛПУ), их выявление и оценка сопряжены со
значительными трудностями: слишком условны стоимости и отделены от
овеществленного труда, многие эффекты (снижение психического перенапряжения,
уменьшение и снятие боли, производство аборта и пр.) трудно поддаются
количественному измерению, до последних лет техника дисконтирования затрат и
результатов в России практически не использовалась.
В значительной мере это отражение сложившейся ситуации в организационной
структуре системы здравоохранения в России, где, в отличие от большинства
развитых стран, первичная медико-санитарная помощь не отделена от госпитальной,
что порождает массу проблем. Прежде всего это стремление
амбулаторно-поликлинических учреждений снизить нагрузку и риск, в результате
стимулируется «вытеснение» пациентов в более дорогостоящую сферу оказания
медицинской помощи — стационары. Эта ситуация поддерживается распределением
финансовых потоков внутри системы здравоохранения, где основная часть ресурсов
направлена на поддержание функционирования стационаров (от 74 до 86%), а
оставшаяся часть — на поддержание функционирования ПМСП. В результате
сворачиваются программы профилактики, диспансеризации населения, неэффективно
функционирует система вакцинации населения против инфекционных заболеваний и пр.
Экономические эффекты от сложившейся ситуации отрицательны, поскольку растет
уровень запущенных неинфекционных заболеваний, плохо контролируется рост
инфекционных заболеваний (дифтерия, коклюш, туберкулез, сифилис) и др., а
параллельно растут расходы на их лечение.
Затраты в здравоохранении в основном представлены затратами ресурсов и
негативными атрибутами нездоровья населения (ущерб от заболеваемости, смертности
трудоспособной части населения и т. д.). При распределении ресурсов не всегда
используется анализ эффективности, поэтому практически отсутствуют сведения о
стоимостных соотношениях затрат и результатов в здравоохранении. Не ведется и
статистический учет многих необходимых для расчетов эффективности экономических
показателей, на основании которых можно определить параметры и пределы затрат с
целью оптимального соотношения между ними и заданными результатами. Результаты
деятельности системы здравоохранения, отдельного ЛПУ, как правило, не
планируются, если планирование и осуществляется, то в основном от достигнутого
по принципу «не хуже, чем в прошедшем году». Подразделения планово-экономических
и аналитических служб в здравоохранении не выполняют своих задач, скатываясь на
рутинную работу по анализу статистических данных, система которых определена
много лет назад в условиях бюджетного здравоохранения и которые трудно применить
сегодня в условиях реализации рыночных подходов и экономической
самостоятельности ЛПУ. Таким образом, приоритеты и управленческие решения
зачастую реализуются не на основании анализа эффективности деятельности той или
иной службы здравоохранения, а на основании умозрительных заключений, часто
довольно ошибочных.
Специалисты по оценке эффективности группируют затраты в здравоохранении
следующим образом:
прямые — это непосредственные затраты ресурсов в процессе оказания
медицинской помощи, которые, в свою очередь, делятся на явные (вытекающие
непосредственно из бюджета) и скрытые (исходящие из других источников);
косвенные — затраты, отождествляемые с социально-экономическим ущербом от
заболеваемости, смертности и других процессов и явлений общественного
здоровья, которые, в свою очередь, делятся на явные (параметры ущерба можно
рассчитать) и скрытые (параметры рассчитать невозможно: ущерб от боли,
психических реакций, аборта и пр.).
Оценка уровня явных затрат достаточно перспективна, проблема может возникнуть
только в организации надлежащего учета, оценке изменений затрат во времени. Без
этого невозможно ответить на вопросы о степени адекватности технологий оказания
медицинской помощи населению, насколько эта медицинская помощь экономична и
эффективна и как она влияет на состояние здоровья населения. Трудности анализа
могут возникнуть в отношении косвенных затрат в здравоохранении, поскольку
методики оценки не разработаны, в частности, к ним можно отнести проценты за
кредит, фонды материального стимулирования, налоги, штрафы и пр.
Результаты, вопросы их оценки являются проблемой для здравоохранения. В
первую очередь это связано с отсутствием адекватных экономических и натуральных
показателей оценки деятельности как системы здравоохранения в целом, так и
системы отдельного ЛПУ. Измерение эффектов, полученных отдельным пациентом в
результате оказанной медицинской помощи пытаются уложить в упрощенную схему:
выздоровление, улучшение, без перемен, ухудшение, летальный исход. По нашему
глубокому убеждению, для отделений стационарного профиля вообще не следует
планировать такой результат, как «выздоровление», поскольку стационарное лечение
— это только этап оказания медицинской помощи, выздоровление пациента может быть
достигнуто в результате лечения в стационаре и последующих этапов реабилитации.
С другой стороны, эту проблему пытаются решить во всем мире с помощью описанных
ранее DRG, которые используются в качестве единиц измерения результатов труда
врачей и медицинского персонала больниц, т. к. имеют определенный индекс затрат
ресурсов и непосредственных результатов. Существенное преимущество этих групп
перед упрощенной схемой исходов в том, что они позволяют проводить не только
прямое сопоставление результатов, но и, имея статистически нормированные
параметры исходных и конечных данных, использовать эти измерители в
предварительной и детальной проработке обоснованности принятия управленческих
решений.
Особое значение анализ эффективности оказания медицинской помощи приобретает
сегодня, когда ЛПУ получили определенную долю самостоятельности в сочетании с
жестким дефицитом финансовых ресурсов. В этой ситуации очень важно принять такие
управленческие решения, которые бы смогли обеспечить устойчивое функционирование
системы здравоохранения, сохранить профилактическую направленность программ
первичной медико-санитарной помощи, стабилизировать уровень доступности
стационарной медицинской помощи. А самое важное, организовать работу ЛПУ так,
чтобы вся деятельность персонала была направлена на обеспечение наиболее
возможного в данных условиях уровня КМП.
Стратегия принятия решений должна подчиняться принципу: «Достижение
максимальной эффективности от каждой единицы сил и средств, вложенных в сферу
здравоохранения — единственно реальный путь в условиях реформ». Следует
отметить, что руководствоваться этим принципом выражают желание не многие из
руководителей ЛПУ, привыкшие за долгие годы работы к тому, что вся
интеллектуальная деятельность по анализу, планированию и принятию решений уходит
в верхние эшелоны управления, а главному врачу ЛПУ отводится роль исполнителя
«указаний свыше». В этой связи эффективная деятельность отдельного ЛПУ и системы
здравоохранения в целом в значительной мере наталкиваются на «рифы»
неспособности многих административных работников действовать в условиях
экономической самостоятельности. Для решения проблемы требуется подготовка
специалистов-управленцев новой формации, способных принимать решения в условиях
рыночных отношений, динамичного изменения внешнего окружения системы
здравоохранения.
Для большей наглядности анализ эффективности системы здравоохранения можно
привести в виде схемы (рис. 2), за основу которой взяты уровни анализа
эффективности затрат, предложенные D. Griffiths (1981). Система анализа контура
«затраты-результаты» построена на принципе оценки баланса затрат и результатов.
Если в результате внедрения новой организационной или медицинской технологии
итоговые результаты по своим стоимостным характеристикам оцениваются как
обеспечивающие более низкие затраты, то эту технологию следует расценивать как
эффективную. Чаще всего эффективность оценивается в единицах, реже в денежном
выражении. Анализ контура «затраты-результаты» проводится в условиях сравнения
альтернативных вариантов технологий или программ к определенному моменту
времени, прошлые, настоящие и будущие затраты следует привести к этому же
моменту времени. Видимая простота метода говорит об определенной степени
ограниченности его распространения, в частности, это касается оценки итогов
достижения определенного уровня состояния здоровья.
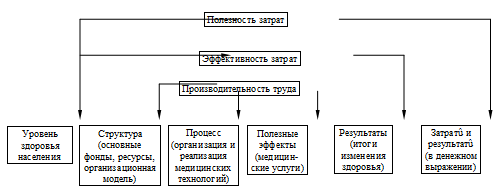
Рис. 2. Уровни анализа эффективности затрат (D. Griffiths,
1981)
Если рассмотреть схему, изображенную на рис. 2, то анализ продуктивности
затрат рассматривает проблемы себестоимости медицинской услуги и
производительность труда (costproductivity analysis) и является инструментом для
соизмерения уровня предоставления ресурсов для обеспечения медицинских
технологий и результатов их использования. В анализе продуктивности, как
правило, учитывают не все издержки, а только те, которые могут быть отнесены
непосредственно на обеспечение медицинских технологий. Что касается полезных
эффектов, то они могут выражаться в койко-днях, посещениях, пролеченных больных
и т. п. Характеристики состояния здоровья населения в эффектах не учитываются.
Анализ продуктивности затрат целесообразно использовать при оценке деятельности
ЛПУ, служб, системы здравоохранения в целом. Необходимо понимать, что этот
анализ определяет только экономическую эффективность.
Анализ эффективности затрат содержит баланс затрат ресурсов и результатов (costeffectiveness
analysis), однако в качестве результатов выступают, как правило, не только
промежуточные эффекты, но и изменения состояния здоровья (выздоровление,
восстановление трудоспособности, первичный выход на инвалидность и пр.). Этот
метод позволяет рассматривать сложные и социально значимые вопросы, выбирать
наиболее экономичный альтернативный вариант программы для достижения заданных
результатов. Анализ эффективности затрат отвечает на вопрос, как действовать в
условиях, когда необходимо достигнуть определенных результатов в состоянии
здоровья населения, увязывая их с затратами, т. е. определить оптимальную
стратегию выбора наиболее эффективного варианта программы. Важно отметить, что
анализ эффективности тех или иных программ не дает характеристики социальной
значимости достигнутых результатов оказания медицинской помощи.
Анализ полезности затрат включает прямое сопоставление гетерогенных по
эффектам медицинских программ (costbenefit analysis), что логически предполагает
другой уровень стоимостного анализа полезности/выигрышности затрат. Оценка
результатов по этой категории анализа всегда производится по критериям состояния
здоровья, а результаты переводятся в денежное выражение. Многие годы ведутся
дискуссии о недопустимости проведения калькуляции жизни и здоровья человека,
однако без оценки размера социально-экономического вклада здравоохранения и
определения предотвратимого ущерба вследствие медицинских мероприятий и программ
невозможно получить инвестиции необходимого уровня в систему здравоохранения.
Оптимальный уровень инвестиций позволит проработать основные стратегические
направления обеспечения КМП населению. Таким образом, несмотря на многие
теоретические и методологические проблемы анализа полезности затрат, в том числе
и оценки косвенных затрат и результатов, наиболее важным его достоинством
является возможность определения областей и направлений, в которых могут
увеличиться затраты ресурсов для получения полезных в социально-экономическом
плане результатов.
Для упорядочения понимания методов, уровней и задач анализа эффективности
следует привести выше перечисленные методы анализа в виде таблицы, что позволит
представить картину в целом. В конечном итоге тот или иной вид анализа требует
стоимостного выражения, что является, на наш взгляд, сильной стороной
методического подхода и дает возможность описать связи между медицинскими
мероприятиями и результатами. Как никакой другой из методов анализа, применяемых
в здравоохранении, анализ эффективности напрямую связан с КМП, только высокий
уровень КМП обеспечит эффективное использование ресурсов в системе
здравоохранения.
Таблица 3
| Методы, уровни и задачи
анализа эффективности |
| Методы анализа эффективности |
Задачи
анализа |
Оцениваемые эффекты в зависимости от уровня анализа |
Показатели для соизмерения вариантов |
| Анализ продуктивности затрат |
Определение приоритетных мер по экономии затрат,
повышению производительности труда |
Полезные эффекты или мед. услуги (койко-день, случай
госпитализации и т. п.) |
Коэффициент продуктивности (себестоимость ед. услуги),
затрат (затраты/услуги) |
| Анализ эффективности затрат |
Определение приоритетных методов оказания медицинской
помощи |
Изменение состояния здоровья или результаты (спасенные
жизни, потери лет жизни и т. п.) |
Коэффициент эффективности затрат (затраты/
результаты) |
| Анализ полезности затрат |
Определение приоритетов здравоохранения |
Изменение здоровья в стоимостном выражении (ущерб от
заболеваемости, смертности и др.) |
Коэффициент полезности затрат (затраты/польза) |
Перечисленные выше методы анализа эффективности являются основными, но это не
исключает наличия альтернативных вариантов этого анализа. Следует отметить, что
альтернативные варианты анализа эффективности рассматривают в большей мере не
баланс затрат и результатов, а количественные и/или качественные связи этого
баланса, более углубленную зависимость затрат и результатов от нескольких или
множества факторов. К этим методам можно отнести метод линейного
программирования и исследования операций, метод системного анализа и
экономического моделирования. Эти методы позволяют уйти от одномерности и
статичности анализа состояния здоровья населения, но требуют значительных затрат
на обучение персонала, обеспечение высококачественной вычислительной техникой и
программными продуктами, на подготовку высокообразованных системных
программистов.

