
15.5 ВОССТАНОВИТЕЛЬНОЕ ЛЕЧЕНИЕ БОЛЬНЫХ С ХРОНИЧЕСКОЙ
СЕРДЕЧНОЙ НЕДОСТАТОЧНОСТЬЮ
Полезны дозированная лечебная физкультура, пробежки по утрам, прогулки на
свежем воздухе. При выполнении стандартной нагрузки на велоэргометре у
тренированных мужчин объем коронарного кровотока почти в 2 раза меньше, чем у
нетренированных, соответственно в 2 раза меньше и потребность миокарда в
кислороде.
С ростом уровня тренированности потребность миокарда в кислороде снижается
как в состоянии покоя, так и при максимальных нагрузках, что благоприятно
сказывается на функционировании сердечно-сосудистой системы. Следует отказаться
от курения, алкоголя, переедания, особенно в вечернее время. Остановимся
подробнее на пищевом рационе. Пища должна быть легкоусвояемой, полноценной по
составу, преимущественно молочно-растительной, богатой витаминами. При
вышеописанных заболеваниях показан стол № 10 или 10 а.
Стол № 10: нежирные сорта мяса, рыба в отварном виде (или отварные, а затем
обжаренные), вареная колбаса, нежирная ветчина, сельдь вымоченная, молоко,
молочнокислые продукты, нежирный творог, сыры, овсяная, гречневая, пшенная каши
рассыпчатые, супы овощные вегетарианские, крупяные, молочные, фруктовые
(нежирный мясной суп 1-2 раза в неделю), хлеб белый, черный - не более 200 г в
день, фрукты, салаты с растительным маслом (капуста свежая, огурцы свежие,
помидоры, кабачки, в умеренных количествах картофель, фасоль, бобы, горох),
продукты, богатые липотропным веществами, калием и магнием.
Ограничивают поваренную соль до 3-7 г, а в период обострения временно
исключают ее. Ограничивают также легкоусвояемые углеводы (сахар, варенье, мед,
конфеты), сливочное масло, сметану (не менее 1/3 количества жиров должны
составлять растительные масла). Количество свободной жидкости ограничивают до
1000-1200 мл (некрепкий чай, кофе). Рекомендован прием витаминов, в частности А,
В1, В2, В6, С, РР. Прием пищи до 4-6 раз в сутки. Исключаются: крепкий чай,
кофе, алкогольные напитки, сдоба, острые, соленые закуски, консервы, пряности,
мясные, рыбные бульоны, соленые, копченые продукты, жирные сорта мяса и рыбы.
Стол № 10 а - те же продукты и блюда, что в лечебном столе № 10, с некоторыми
ограничениями: ограничивают мясо, рыбу до 50 г в день и только в вареном виде,
овощи в вареном и протертом виде, фрукты сырые и вареные только в протертом
виде, хлеб белый бессолевой. Резко ограничивают при выраженной недостаточности
кровообращения поваренную соль - до 1-2 г на руки, свободную жидкость - до 0,6
л. Добавляют витамины А, В1, В2, С, РР.
Физическая реабилитация рекомендуется всем больным с I-IV ФК ХСН.
Единственным требованием можно считать стабильное течение ХСН, когда нет
необходимости в приеме мочегонных средств, внутривенном введении
вазодилататоров, положительных инотропных средств. Этот вид реабилитации
противопоказан при активном миокардите, стенозе клапанных отверстий,
цианотических врожденных пороках, нарушениях ритма высоких градаций, приступах
стенокардии у пациентов с низкой ФВ ЛЖ. Основным для выбора режима нагрузок
является определение исходной толерантности при помощи 6-минутного теста
(рисунок ).
Для пациентов, прошедших менее 150 м, т. е. находящихся в III–IV ФК, а также
имеющих выраженный дефицит массы тела, кахексию, общепринятые физические
нагрузки не показаны (по крайней мере, на начальном этапе). В этих случаях на
первом этапе (период стабилизации состояния) пациент выполняет упражнения для
тренировки мышц вдоха и выдоха. Это может быть простое раздувание шарика или
резиновой игрушки в зависимости от самочувствия по нескольку раз в день. При
возможности проводится тренировка вдоха и выдоха с помощью специальных
спирометров (INSPIR и РД–01) по обычным методикам.
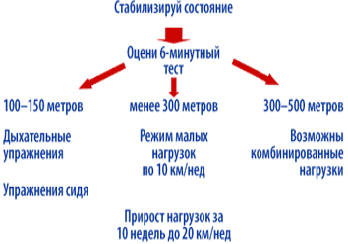
Рисунок 61. Алгоритм проведения физических нагрузок у
больных ХСН
Через 3–4 недели регулярные физические нагрузки в форме дыхательных
упражнений с затрудненным выдохом приводят к системному влиянию на организм.
Увеличивается толерантность к физическим нагрузкам, улучшается качество жизни,
замедляется прогрессия кахексии, улучшается течение ХСН, достоверно замедляется
прогрессия заболевания.
При стабилизации состояния пациента необходимо предпринять попытку провести
6–минутный тест. Дальнейшая тактика зависит от полученных результатов (рисунок
3). Если пройденное расстояние менее 200 м, то пациентам рекомендуется
продолжить дыхательные упражнения. Если пройденное расстояние более 200 м, то
целесообразно рекомендовать физические нагрузки в форме ходьбы.
Ухудшение состояния – усиление одышки, тахикардия, прогрессия усталости,
снижение общей массы тела – является основанием для перехода на предыдущую
ступень, либо возврата к дыхательным упражнениям. Полный отказ от физических
нагрузок нежелателен и должен рассматриваться как крайняя мера. Для пациентов,
прошедших при 6–минутном тесте ходьбы хотя бы 350 м, показаны динамические
нагрузки (прежде всего в виде ходьбы).
Общепринята следующая методика физических нагрузок в форме ходьбы. I этап
(вхождение). Продолжительность этапа – 6–10 недель. Частота занятий 5 раз в
неделю. Скорость движения – 25 мин / 1 км. Расстояние – 1 км. При стабильной
клинической картине возможен переход к II этапу. II этап. Продолжительность
этапа 12 недель. Частота занятий 5 раз в неделю. Скорость движения – 20 мин / 1
км. Расстояние – 2 км. При стабильном клиническом состоянии – переход на
постоянную форму занятий.
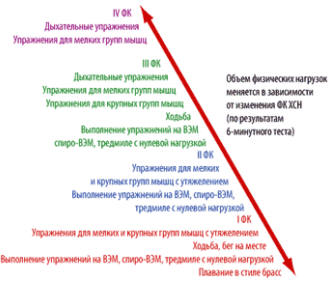
Рисунок 62. Объем физических нагрузок для больных с ХСН I–IV
ФК
Для пациентов, прошедших 500 и более метров за 6 минут, показаны динамические
физические нагрузки, например, ходьба с прогрессивным повышением нагрузки до
скорости 6 км / ч и продолжительностью до 40 минут в день. Титрация нагрузки до
6–8 месяцев.
Учитывая национальные особенности: а) прерывистые физические нагрузки
(велоэргометр, тредмил) в силу своей неактуальности для большинства пациентов не
рекомендуются; б) в связи с невозможностью широко определить максимальное
потребление кислорода расчет нагрузок дан в конкретных цифрах – расстояние,
нагрузка, продолжительность.
Учитывая, что положительный эффект физических тренировок исчезает через 3
недели после введения ограничения физических нагрузок – введение физических
нагрузок в длительную (пожизненную) программу ведения пациента с ХСН является
необходимым стандартом.
Проведение курсов физических тренировок сроком от 3 месяцев позволяет
увеличить толерантность и максимальное потребление кислорода до 33%. Доказано
восстановление структуры и функции скелетной мускулатуры у больных с ХСН. При
проведении нагрузок пациенты лучше реагируют на проводимую терапию. Доказано
положительное влияние физической реабилитации на прогноз по улучшению
компенсации больных с ХСН.
Не рекомендуется пребывание в условиях высокогорья, высоких температур,
влажности. Желательно проводить отпуск в привычной климатической зоне. При
выборе транспорта предпочтение отдается непродолжительным (до 2–2,5 часов)
авиационным перелетам.
Длительные авиаперелеты чреваты обезвоживанием, усилением отеков нижних
конечностей и/или развитием тромбоза глубоких вен голени. При любой форме
путешествий противопоказано длительное вынужденное фиксированное положение.
Специально рекомендуется вставание, ходьба или легкая гимнастика каждые 30
минут.
Корректировка доз мочегонных при пребывании в необычном для больного, прежде
всего жарком и влажном (хуже всего – вместе) климате, носит обязательный, хотя и
строго индивидуальный характер. Строго и абсолютно однозначно не рекомендуется
всем пациентам с ХСН.
Ограничения актуальны для больных IV ФК ХСН и носят общий характер: избегать
чрезмерного эмоционального напряжения; в ряде случаев принимать нитраты
сублингвально перед половым актом; применение виагры не противопоказано (за
исключением сочетаний с длительно действующими нитратами); для пациентов с ХСН I–III
ФК риск развития декомпенсации ХСН при регулярной половой активности носит
весьма умеренный характер. В таблице 77 представлен оптимальный распорядок дня
больных ХСН.
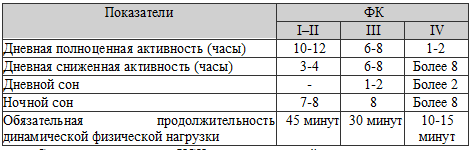
Таблица 77. Распорядок дня больных ХСН (Mc Murrey
J., 2000)
Сегодня пациент с ХСН, выписывающийся из стационара или покидающий врача
амбулаторной практики после устранения обострения декомпенсации, должен, кроме
рекомендаций по оптимальному медикаментозному лечению, иметь возможность
контролировать свое состояние и быть под наблюдением специально обученного
персонала. Этот своеобразный принцип диспансерного наблюдения имеет различные
названия: мультидисциплинарного подхода в ведении больных ХСН или школы для
больных с декомпенсацией, или клиник для больных ХСН, или домашнего сестринского
контроля за больными с декомпенсацией. Но дело не в названиях, а в том, что
задача врачей – обучить больного и его ближайших родственников приемам контроля
за течением ХСН, методам самопомощи и дать возможность регулярного контакта со
специалистами для своевременной коррекции состояния и недопущения экстренных
декомпенсаций.
Эпидемиологические исследования последних лет, включавшие больных ХСН в
Европе показали, что несмотря на повсеместное внедрение во врачебную практику
самых эффективных средств терапии ХСН смертность больных в течение года в этой
популяции остается высокой. Среди возможных причин такого несоответствия
доказанной высокой эффективности современных препаратов и сохраняющегося в
популяции высокого уровня смертности больных с ХСН, особая роль отводится низкой
приверженности пациентов предписанному терапевтическому режиму и отсутствию
строгого выполнения врачебных рекомендация, касающихся диеты и образа жизни.
Целью обучения является помощь пациентам и их родственникам в получении
информации о заболевании, приобретении навыков самоконтроля, касающихся
диетических рекомендаций, физической активности, строгого соблюдения режима
медикаментозной терапии, наблюдения за симптомами СН и обращения за медицинской
помощью в случае их усиления. С пациентами проводятся структурированные занятия
по следующим темам: общая информация о ХСН; симптомы ХСН и принципы
самоконтроля; диета при ХСН; медикаментозная терапия ХСН; физические нагрузки
при ХСН.
Пациенты должны получать обучающие материалы по самоконтролю (брошюра "Жизнь
с СН", "Дневник самоконтроля пациента с СН"). Обучающие материалы должны
содержать сведения о диете, контроле веса, физической активности, правильном
приеме препаратов. Целесообразно с пациентами группы осуществлять регулярные
телефонные контакты: первый месяц после выписки из стационара – еженедельно; еще
2 месяца – 1 раз в 2 недели; далее – 1 раз в месяц. Во время которых врач должен
проводить контроль самочувствия пациента, отвечать на вопросы, при
необходимости, приглашать на дополнительный визит или госпитализировать
пациента.
Первым крупным российским многоцентровым исследованием эффективности
использования обучения и мониторинга пациентов с ХСН стало исследование ШАНС
(Школа и Амбулаторное Наблюдение больных с СН), организованное Обществом
специалистов по СН (ОССН). В котором статистически достоверно в группе
вмешательства увеличилась дистанция в ходе проведения 6–минутного теста, также
отмечена положительная динамика улучшения качества жизни и снижение ЧСС в покое.
Главным итогом программы ШАНС явилось достоверное уменьшение количества
повторных госпитализаций из–за усиления декомпенсации и снижение смертности
больных с 13 до 8%. Это позволяет рекомендовать внедрение этой методики
мультидисциплинарного воздействия на больных с ХСН в широкую медицинскую
практику. Такой подход позволил существенно снизить число повторных
госпитализаций, снизить затраты на лечение, снизить смертность больных ХСН.
Однако последнее утверждение имеет низкую степень доказанности (степень
доказанности В).
Медико-социальная работа в комплексном ведении больного с ХСН должна включать
мероприятия социально-медицинского, психологопедагогического и
социально-правового характера. Эти мероприятия выполняет специалист социальной
работы, участвующий в оказании медико–социальной помощи больному.
Такому специалисту целесообразно: провести комплексную оценку социального
статуса больного, а также оценку качества его жизни совместно с другими
специалистами; формировать у больного здоровый образ жизни с учетом состояния
его здоровья; обеспечить выбор режима физических нагрузок и организовать
физическую активность пациента; вести психологическое консультирование и
психокоррекционную работу; организовать совместно с другими специалистами работу
школы для больных с ХСН; участвовать в медико–социальной экспертизе больного,
разработке, реализации и оценке результатов индивидуальной программы
реабилитации; провести социально–правовое консультирование по вопросам прав
больного на получение медико–социальной помощи, включая выплату пенсий, пособий
и льгот на получение различных видов помощи; организовать социальное
обслуживание больного на дому; организовать трудовое обучение и обеспечить
трудовую занятость, адекватную состоянию здоровья больного; вести реадаптацию
пациента в семье и обществе; способствовать больному в реализации его прав,
представлять интересы больного в органах государственной власти и судебных
органах.
Специалисту социальной работы необходимо обеспечить взаимодействие больного с
членами семьи и ближайшим окружением. Рекомендуется провести социальную
экспертизу семьи с целью выявления проблем социально–медицинского характера,
разрешить возникшие проблемные ситуации и содействовать устранению ФР с
мобилизацией личностных резервов пациента.
Необходимо оказать психологическую поддержку и провести психологическое
консультирование членов семьи и ближайшего окружения больного в разрешении
микросоциальных проблем, содействовать сохранению семейных связей и
переориентации семейных ролей в связи болезнью члена семьи. Социальный работник
должен обеспечить членам семьи и ближайшему окружению доступность в необходимой
медико-социальной информации, информации о льготах и видах социальной защиты.
Рекомендуется оказать помощь семье в организации адекватной состоянию здоровья
больного реабилитационной социально–бытовой среды, способствующей его
автономному существованию.
В том числе при необходимости заниматься организацией надомного труда для
члена семьи, осуществляющего уход за больным для улучшения материального
положения семьи. Необходимо проводить санитарно–гигиеническое просвещение с
целью формирования установок на здоровый образ жизни с учетом наличия в семье
больного, содействовать в организации семейного досуга и отдыха путем
предоставления возможности временного устройства больного в стационарное
учреждение социального обслуживания. Социальный работник должен способствовать
членам семьи больного в выработке адекватных стереотипов поведения в трудных
жизненных ситуациях. |