
Эпидемиология. Этиология и патогенез.

ХОБЛ: цифры и
факты

Госпитализация и смертность
от ХОБЛ в зависимости от возраста и пола
Эпидемиологические аспекты
В связи с существовавшей многие годы терминологической
неопределенностью назвать точные данные о распространенности ХОБЛ
затруднительно. Учитывая разночтения по вопросам определений, диагностики
и лечения ХОБЛ, в 90-х гг. стали создаваться национальные и международные
стандарты по этой проблеме (Канада, 1992; США, 1995; Европейское
Респираторное Общество, 1995; Россия, 1995; Великобритания, 1997)
[23,27,73,76]. В этих документах подчеркивается, что пока нет надежных и
точных эпидемиологических данных по ХОБЛ.
Так, в США в 1995 г. ХОБЛ были больны 14 млн человек, из них у 12,5 млн
диагностирован ХОБ. С 1982 по 1995 г. число больных возросло на 41,5%. В
настоящее время в США около 6% мужчин и 3% женщин болеют ХОБЛ, среди лиц
старше 55 лет эта цифра достигает 10% [76]. В стандартах Европейского
Респираторного Общества подчеркивается, что только около 25% случаев
заболевания диагностируется своевременно. В Европе смертность от ХОБЛ
колеблется от 2,3 (Греция) до 41,4 (Венгрия) на 100 000 населения [73].
В России по результатам подсчетов с использованием эпидемиологических
маркеров гипотетически около 11 млн больных ХОБЛ. Однако по официальной
медицинской статистике их число составляет около 1 млн. Это происходит
потому, что заболевание диагностируется в поздних стадиях, когда самые
современные лечебные программы не позволяют затормозить неуклонное
прогрессирование болезни, являющееся основной причиной высокой смертности
больных ХОБЛ. Несмотря на то, что приведенные цифры приблизительны и
требуют уточнения, социально-экономическая значимость этого широко
распространенного заболевания не вызывает сомнения.
Этиология и патогенез
Главный фактор риска ХОБЛ в 80-90% случаев –
курение. У курильщиков максимальные показатели смертности от
ХОБЛ, у них быстрее развиваются необратимые обструктивные изменения
функции дыхания, нарастают одышка и другие проявления болезни. Однако и
среди некурящих нередки случаи возникновения и прогрессирования ХОБЛ [24,
42, 76].
Среди основных факторов риска профессиональной природы,
значение которых установлено, наиболее вредоносными являются пыли,
содержащие кадмий и кремний [25, 60]. Профессии с повышенным риском
развития ХОБЛ - шахтеры; строители, работа которых предполагает контакт с
цементом; рабочие металлургической промышленности (горячая обработка
металлов); железнодорожники; рабочие, занятые переработкой зерна, хлопка и
производством бумаги [3]. Но на первом месте стоит горнодобывающая
промышленность. В России, по данным Б.Т. Величковского (1997), среди
рабочих угольной промышленности увеличивается число лиц с заболеваниями
легких пылевой этиологии, в том числе и хроническим бронхитом. Следует
подчеркнуть, что курение усиливает неблагоприятное действие
профессиональных факторов.
Существенную роль в возникновении ХОБЛ играет генетическая
предрасположенность. На это указывает тот факт, что не все
длительно курящие становятся больными ХОБЛ. В настоящее время единственной
хорошо изученной генетической патологией, ведущей к ХОБЛ, является дефицит
a1-антитрипсина (ААТ), который приводит к развитию эмфиземы,
ХОБ и формированию бронхоэктазов [24]. Но вклад этой причины в
формирование когорты больных ХОБЛ значительно меньший, чем курение. Так, в
США среди больных ХОБ врожденный дефицит ААТ выявляется менее, чем в 1%
случаев.
Однако начало болезни ускоряется курением. Одышка появляется к
40-летнему возрасту у курильщиков, и на 13-15 лет позже - у некурящих
[76].
В стандартах Европейского Респираторного Общества (табл.1) приводится
классификация факторов риска, рассматриваемых как этиологические, в
зависимости от доказанной их значимости [73].

Описано появление респираторных симптомов, связанное с
нарушением экологии жилища, повышением уровня диоксида азота и высокой
влажностью в жилых помещениях. Использование некоторых видов топлива без
адекватной вентиляции нередко ведет к загрязнению воздуха в жилых
помещениях и к формированию ХОБЛ [3].
Известно, что гипериммуноглобулинемия Е и бронхиальная
гиперреактивность более характерны для лиц, страдающих БА. Однако
сочетание курения с бронхиальной гиперреактивностью и
гипериммуноглобулинемией Е ускоряет формирование ХОБЛ [66].
Сочетанное влияние факторов риска окружающей среды и генетической
предрасположенности ведут к развитию хронического воспалительного
процесса, который распространяется на проксимальный и дистальный отделы
дыхательный путей. При преимущественном поражении мелких бронхов некоторые
авторы выделяют самостоятельную нозологическую форму – “болезнь мелких
бронхов” [8, 79].

ХОБЛ: базовая модель
воспаления
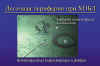
Лёгочная периферия при
ХОБЛ
Наиболее подробно развитие болезни изучено у больных
хроническим обструктивным бронхитом. Выделение ХОБ в нозологическую форму
имеет принципиальное значение с позиций ранней диагностики и лечения на
стадии обратимого компонента бронхиальной обструкции, т.е. тогда, когда
болезнь еще не утратила свою индивидуальность и существует реальная
возможность затормозить ее прогрессирование путем воздействия на обратимый
компонент бронхиальной обструкции [15].
Хронический обструктивный бронхит - заболевание,
характеризующееся хроническим диффузным воспалением бронхов, ведущее к
прогрессирующему нарушению вентиляции по обструктивному типу и
проявляющееся кашлем, одышкой и выделением мокроты, не связанными с
поражением других систем и органов [15,31]. Один из важнейших элементов
ХОБ – воспаление, которое играет первичную роль в формировании всего
комплекса патологических изменений [57]. Биомаркерами воспаления при ХОБ
являются нейтрофилы. Они преимущественно участвуют в формировании местного
дефицита антипротеаз, развитии оксидативного стресса, играют ключевую роль
в цепи процессов, характерных для воспаления, ведущего в конечном итоге к
необратимым морфологическим изменениям [41]. Вентиляционные нарушения при
ХОБ главным образом обструктивные, проявляются экспираторной одышкой и
снижением ОФВ1 - интегрального показателя, отражающего
выраженность бронхиальной обструкции. Прогрессирование болезни, как
обязательный признак ХОБ, проявляется ежегодным снижением ОФВ1
на 50 мл и более [73].
ХОБ - болезнь второй половины жизни, чаще возникающая после 40 лет.
Эпидемиологические данные свидетельствуют о большей распространенности ХОБ
среди мужчин и курящих женщин. Однако следует подчеркнуть, что в течение
10-15 лет болезнь протекает бессимптомно, т.е. ее начало может приходиться
на старший детский и юношеский возраст [17].
Эпидемиологические исследования демонстрируют определенную связь
развития ХОБ с социально-экономическим положением человека, его
образованностью, что в значительной мере определяет возможность личности
осознавать известные факторы риска и иметь материальную и психологическую
готовность избегать их патогенного действия [1].
Главным следствием воздействия этиологических факторов является
развитие хронического воспаления. Локализация воспаления и
особенности пусковых факторов определяют специфику патологического
процесса при ХОБ.
Эффективность мукоцилиарного транспорта - важнейшего
компонента нормального функционирования воздухоносных путей – зависит от
скоординированности действия реснитчатого аппарата мерцательного эпителия,
а также качественных и количественных характеристик бронхиального секрета
[68].
Под влиянием факторов риска нарушается движение ресничек вплоть до
полной остановки, развивается метаплазия эпителия с утратой клеток
реснитчатого эпителия и увеличением числа бокаловидных клеток. Изменяется
состав бронхиального секрета, что нарушает движение значительно поредевших
ресничек. Это способствует возникновению мукостаза, вызывающего блокаду
мелких воздухоносных путей [77].
Этиологические факторы внешней среды приводят не только к нарушению
мукоцилиарного транспорта в бронхах, но и параллельно с этим формируют
оксидативный стресс, проявляющийся образованием большого
количества свободных радикалов в воздухоносных путях [40, 65]. Главным
источником свободных радикалов являются нейтрофилы
циркулирующей крови, в большом количестве концентрирующиеся в легких под
влиянием пусковых факторов. В условиях высокой концентрации нейтрофилов
нарушается баланс системы протеазы - антипротеазы [65].
Наряду с нейтрофилами в формировании и реализации воспаления принимают
участие макрофаги, Т-лимфоциты. Биомаркером хронического воспалительного
процесса является участие нейтрофилов с повышенной активностью
миелопероксидазы, нейтрофильной эластазы, появление металлопротеаз,
дисбаланс в системах протеолиз - антипротеолиз и оксиданты -
антиоксиданты. Выделяющийся из клеток, инфильтрирующих слизистую оболочку,
большой комплекс провоспалительных медиаторов скапливается в легочных
капиллярах и перибронхиальной ткани и в значительной мере определяет все
многообразие патологических изменений. Основными медиаторами воспаления
при ХОБЛ являются интерлейкины, фактор некроза опухолей, миелопероксидазы,
нейтрофильные эластазы, металлопротеазы, а в последнее время описывается
роль дефензинов [72].
Изменение вязкоэластических свойств бронхиального секрета
сопровождается и существенными качественными изменениями его состава:
снижается содержание неспецифических компонентов местного иммунитета,
обладающих противовирусной и противомикробной активностью: интерферона,
лактоферина и лизоцима. Наряду с этим уменьшается содержание секреторного
IgA. Нарушения мукоцилиарного клиренса и явления местного иммунодефицита
создают оптимальные условия для колонизации микроорганизмов. Густая и
вязкая бронхиальная слизь со сниженным бактерицидным потенциалом - хорошая
питательная среда для различных микроорганизмов (вирусы, бактерии, грибы).
При определенных условиях у этих больных происходит активация
респираторной инфекции. Это может быть следствием реактивации аутофлоры
или суперинфекции пневмотропными микроорганизмами, к которым больные ХОБЛ
высокочувствительны. Весь этот комплекс механизмов воспаления ведет к
формированию двух основных процессов, характерных для ХОБЛ - нарушению
бронхиальной проходимости и развитию центрилобулярной эмфиземы [70, 71,
74, 80].
Существенным звеном в патогенезе нарушения бронхиальной проходимости
является активация холинергических механизмов вегетативной нервной
системы, приводящая к усилению бронхоспастических реакций; тонус
блуждающего нерва у больных ХОБЛ усиливается на ранних стадиях заболевания
вследствие возбуждения ирритативных рецепторов эпителия бронхов.
Раздражающий эффект на рецепторы оказывают воздействия табачного дыма,
токсических газов (озона, двуокиси азота, серы и др.). Поражение эпителия
является инициальным звеном воспаления [7, 19].
Нарушение бронхиальной проходимости у больных ХОБЛ
формируется за счет обратимого и необратимого компонентов. Наличие и
выраженность обратимого компонента придает индивидуальность болезням,
составляющим ХОБЛ, и позволяет выделять их в отдельные нозологические
формы. Обратимый компонент формируется из спазма гладкой мускулатуры,
отека слизистой оболочки бронхов и гиперсекреции слизи, возникающих под
влиянием повышения тонуса блуждающего нерва и выделения большого спектра
провоспалительных медиаторов (интерлейкин-8, фактор некроза опухоли,
нейтрофильные протеазы и свободные радикалы) [52, 58, 63].

ХОБЛ и Астма:
индуцированная мокрота

Эмфизематозный тип больного
ХОБЛ (слева)
Бронхитический тип больного ХОБЛ (справа)
В
процессе прогрессирования болезни постепенно утрачивается обратимый
компонент. При полной его утрате заболевание меняет свое качество, и
границы нозологических форм, составляющих ХОБЛ, стираются [56].
Необратимый компонент бронхиальной обструкции определяется
развивающейся эмфиземой и перибронхиальным фиброзом.
Эмфизема формируется в основном в результате истощения
(вследствие оксидативного стресса) местных ингибиторов протеаз и под
влиянием нейтрофильных протеаз, разрушающих эластическую строму альвеол.
Из-за нарушения эластических свойств легких изменяется механика дыхания и
формируется экспираторный коллапс, являющийся важнейшей причиной
необратимой бронхиальной обструкции [56].
Перибронхиальный фиброз - следствие хронического
воспаления, влияет на формирование необратимого компонента меньше, чем
эмфизема [79].
Развитие эмфиземы приводит к редукции сосудистой сети в участках
легочной ткани, не способных к газообмену. В результате этого кровоток
перераспределяется в сохранившихся участках легочной ткани, возникают
выраженные вентиляционно-перфузионные нарушения.
Неравномерность вентиляционно-перфузионных отношений является одним из
важных элементов патогенеза ХОБЛ. Перфузия плохо вентилируемых зон ведет к
снижению артериальной оксигенации, избыточная вентиляция недостаточно
перфузируемых зон приводит к росту вентиляции мертвого пространства и
задержке выделения СО2 [6]. Все это создает условия для
повышения давления в бассейне легочной артерии. В этой стадии формируется
легочная гипертензия с дальнейшим развитием легочного сердца
[45, 84].
Хроническая гипоксия ведет к компенсаторному эритроцитозу - вторичной
полицитемии с соответствующим повышением вязкости крови и нарушениями
микроциркуляции, которые усугубляют вентиляционно-перфузионные
несоответствия [85].
Важным компонентом патогенеза ХОБЛ является утомление дыхательной
мускулатуры, что в свою очередь снижает работу дыхания и
усугубляет вентиляционные нарушения [10, 11, 59, 61 ].
У ряда больных ХОБЛ наблюдается синдром обструктивного апноэ во
сне. Сочетание бронхиальной обструкции, характерной для ХОБЛ, с
ночным апноэ называется синдромом перекреста
(overlap syndrom), при
котором максимально выражены нарушения газообмена [2, 21]. Существует
мнение, что у большинства больных хроническая гиперкапния формируется
преимущественно в ночное время. Структура сна нарушается у 40% больных
ХОБЛ (R. Martin, 1997). При полисомнографии выявлены признаки нарушения
архитектуры сна, уменьшение его продолжительности, учащение просыпаний,
появление дневной сонливости. Во многих исследованиях было показано
снижение легочной функции и артериальной сатурации кислорода
(SaO2) во время сна. Основной причиной снижения сатурации
O2 являются эпизоды апноэ, а также холинергический тонус,
наиболее повышенный ночью [2].
Усугубляет бронхиальную обструкцию и ведет к нарастанию всех признаков
болезни обострение инфекционного процесса в респираторной
системе. В условиях мукостаза, местного, а иногда и системного
иммунодефицита, колонизация микроорганизмов может принять неконтролируемый
характер и перейти в качественно другую форму взаимоотношений с
макроорганизмом -инфекционный процесс [63]. Возможен и другой путь -
обычное заражение воздушно-капельным путем высоковирулентной флорой, что
легко реализуется в условиях нарушенных защитных механизмов [55]. |