Данная информация предназначена для специалистов в области здравоохранения и фармацевтики. Пациенты не должны использовать эту информацию в качестве медицинских советов или рекомендаций.
5. Лечение
Лечение острых ЖКК до настоящего времени остается сложной проблемой. В идеале
оно предусматривает не только достижение гемостаза, но и устранение заболевания,
приведшего к кровотечению. Однако реализация этого принципа в полном объеме не
всегда возможна, и в этих случаях главной целью является остановка кровотечения
для сохранения жизни больного [8,10,25].
5.1. Первичный уровень оказания медицинской помощи
Лечение ЖКК необходимо начинать на догоспитальном этапе, при этом
одновременно осуществляя комплекс организационных мероприятий по срочной
госпитализации больного в стационар. Больного транспортируют на носилках. При
тяжёлом кровотечении и коллапсе приподнимают ножной конец носилок. Состояние
облегчается при вдыхании кислорода через маску или назальные зонды. Первая
врачебная помощь состоит в запрещении приема пищи и воды, в помещении пузыря со
льдом или холодной водой на живот.[1,4,6,7]. Одновременно больному необходимо
произвести введение следующих лекарственных препаратов:
Схема в/в инъекций
Sol. NaCl 0,9% - 400,0 ml* типА
Sol. Acidi aminocapronici 5% - 100,0 ml* типС
Р-р реополиглюкина 400,0 мл* типА
Омепразол по 80 мг в/в. При отсутствии омепразола применяется фамотидин по
40 мг в/втипА [8,22,26,28].
Схема в/м инъекций
- Sol. Etamsylati (Dicynoni) 12,5% - 2,0 ml в/мтипС
* - при признаках продолжающегося кровотечения и отсутствия перегрузки
объемом повторить через 2-3 часа [7,18,25,28].
5.2. Вторичный уровень оказания медицинской помощи
На вторичном уровне оказания медицинской помощи общие принципы лечения
больных с острыми кровотечениями из верхних отделов ЖКТ предполагают немедленную
госпитализацию больного в хирургическое отделение, максимально быстрое
восстановление ОЦК с помощью постановки внутривенного катетера и последующей
массивной инфузионной терапии, проведение гемостатической терапии, применение
свежезамороженной плазмы и тромбоцитарной массы при наличии нарушений
свертываемости крови. Примерно, у 30% пациентов к моменту осмотра кровотечение
уже остановилось, однако, к любым кровотечениям из верхних отделов ЖКТ следует
относиться серьезно, поскольку риск их возобновления в стационаре велик, а
смертность в результате рецидивов достаточно высокатип А. Пациенты с
легким кровотечением могут быть помещены в обычную палату. К ним относятся лица
в возрасте до 65 лет при наличии стабильных показателей функций жизненно важных
органов, при отсутствии признаков хронических заболеваний печени или других
серьезных сопутствующих заболеваний, при отсутствии поступления из желудка
свежей крови (после его отмывания и удаления старой крови и сгустков), т. е.
пациенты небольшого риска, к которым не следует применять неотложную
диагностическую и лечебную тактику, принятую для пациентов с признаками более
тяжелого желудочно-кишечного кровотечения [15,16,24].
При резком падении АД производят переливание плазмозамещающих растворовтипА.
Введение сосудосуживающих препаратов не показано. Пациенты с умеренным и тяжелым
кровотечением из верхних отделов желудочно-кишечного тракта должны быть помещены
в отделение интенсивной терапии. Обследованием и лечением таких пациентов должны
совместно заниматься терапевты и хирурги [2,26,28].
5.2.1. Общие принципы консервативного лечения больных с кровотечениями из
верхних отделов ЖКТ:
Ш Экстренная госпитализация;
Ш Восстановление ОЦК;
Ш Гемостатическая терапия;
Ш Гемотрансфузия;
Ш Коррекция коагулопатии.
Первые мероприятия
Обеспечение проходимости дыхательных путей: положение пациента на боку
Внутривенный доступ: для начального восстановления ОЦК используются иглы
крупного калибра (14G-16G). Если периферический венозный доступ затруднен, может
потребоваться катетеризация яремной, подключичной или бедренной вены. Мониторинг
ЦВД позволяет вовремя выявить рецидив кровотечения и особенное значение имеет у
пожилых пациентов и пациентов с массивной кровопотерей. Падение ЦВД на 5 см
водного ст. в течение менее чем 2 часа указывает на рецидив кровотечения.
Восстановление ОЦК
Инфузионную терапию необходимо начинать с устранения дефицита объема
циркулирующей жидкости за счет коллоидных среднемолекулярных растворов,
улучшающих реологические свойства кровитипВ.
Реологические среды (реополиглюкин, 5% раствор альбумина, поливисолин и др.),
улучшая центральную гемодинамику, создают условия для нормализации
микроциркуляциитипВ. В сочетании с солевыми и глюкозированными
растворами достигается возможность воздействия на транскапиллярный обмен и
миграцию в ткани активных компонентов коллоидных сред. Если нет признаков
гипоперфузии внутренних органов, проводится медленная инфузия физиологического
раствора (NaCl 0,9%) для поддержания внутривенного доступа и объема жидкоститипА.
Тахикардия, артериальная гипотензия и постуральное падение АД указывают на
низкий внутрисосудистый объем. В таком случае следует внутривенно ввести 500 мл
- 1 л коллоидного раствора в течение часа, после чего медленно продолжать
инфузию до получения препаратов кровитипС. Стабилизация АД важнее,
чем обеспечение натриевого баланса (табл. 4) [15,26,28].
Таблица 4.
Типы коллоидных растворов
| Коллоиды |
Кристаллоиды |
| гемодез |
Изотонический раствор натрия хлорида |
| реопилиглюкин |
Раствор Рингера |
| полиглюкин |
Ацесоль |
| Глюкоза 5% |
Дисоль |
| Макроденс (Швеция) |
Трисоль |
| Декстран (Польша) |
Лактасол |
| Плазмодекс (Венгрия) |
|
| Хемодекс (Болгария) |
|
| Неокомпенсан (Австрия) |
|
Также следует следить за диурезом и катетеризировать мочевой пузырь при
наличии признаков гипоперфузии. Желательно добиться диуреза, превышающего 30
мл/ч. Своевременное восстановление ОЦК способствует увеличению диуреза
[16,19,29].
Гемотрансфузию необходимо проводить
больным с клинической картиной геморрагического шока, тахикардией и
систолическим давлением менее 90 мм рт. ст. (в горизонтальном положении), а
также при падении уровня гемоглобина ниже 100 г/лтипВ. Гемотрансфузия
показана также при продолжающемся кровотечении, если гематокритное число
снизилось до <30%типВ. Кроме того, гемотрансфузия дает хороший
лечебный эффект при продолжающемся кровотечении и является профилактической
мерой для предотвращения его рецидива. При наличии картины шока добавляют еще 4
дозы крови (1 доза = 250 мл), а при возобновлении кровотечения после его
первоначальной остановки еще 2 дозы (табл. 5) типС.
При низком уровне фибриногена может потребоваться криопреципитат. После
трансфузии нескольких единиц цитрат-содержащей крови может уменьшиться уровень
кальция сыворотки. Поэтому после переливания каждых 3-4 доз крови необходимо
введение 10 мл (4,5 мэкв) раствора кальция глюконата. При необходимости следует
вводить магний и фосфаты (их уровень низок у лиц, злоупотребляющих алкоголем)типС.
При наличии совместимой крови следует проводить ее инфузию со скоростью 1
доза/ч, если скорость кровотечения невелика - предпочтительна эритромасса.
Несколько миллилитров сыворотки нужно оставить для ретроспективной оценки
биологической совместимости [1,26,27].
Таблица 5. Условия проведения и содержание инфузионно-трансфузионной
терапии.

Нужно остерегаться перегрузки объемом (ее признаками являются повышение ЦВД,
набухание яремных вен, отек легких, периферические отеки). Слишком быстрая
трансфузия может вызвать отек легких даже до того, как будет восстановлен весь
потерянный объем кровитипА.
Определенные надежды на гемостатический эффект связывают с применением
различных видов регионарной гипотермии. В частности, используют постоянное
промывание желудка холодной водой или воздействие охлажденного этилового спирта,
помещенного в резиновый баллон. Местная гипотермия наиболее эффективна при
эрозивном геморрагическом гастрите. В широкой медицинской практике наиболее
часто она достигается употреблением мелких кусочков льда в сочетании с приемом
гемостатических препаратов местного воздействия (питье через каждые 15-20 мин 1%
раствора аминокапроновой кислоты в количестве 100-150 мл или тромбина,
растворенного в стакане холодной воды). Однако назогастральный зонд доставляет
неудобства пациенту и сам может послужить причиной повторного кровотечения,
желудочно-пищеводного рефлюкса и аспирации желудочного содержимого [8,10,28].
5.2.2. Схема консервативного лечения (первый этап)
Схема в/в инъекций
Sol. NaCl 0,9% - 400,0 ml* типА
Sol. Acidi aminocapronici 5% - 100,0 ml* типС
СЗП одногрупная – 300 ml* типВ
Sol. Glucosi 10% - 400,0 ml + Insulini 10 ED + Sol. Acidi ascorbinici 5% -
3,0 ml* типС
Sol. KCl 4% - 100,0 ml* типС
Р-р реополиглюкина 400,0 мл* типА
Sol. Chlasoli (Ringeri и т.д.) – 400,0 ml* типА
Омепразол по 80 мг, а потом по 20 мг 2 раза в сутки в/в. При отсутствии
фамотидин (квамател) по 20 мг. 2 раза в сутки в/втипА [8,22,26,28].
Схема в/м инъекций
Sol. Etamsylati (Dicynoni) 12,5% - 2,0 ml; в/м 4 раза в сутки типС
* - при признаках продолжающегося кровотечения и отсутствия перегрузки
объемом повторить через 4-5 часов. [7,18,25,28].
5.2.3. Схема консервативного лечения (второй этап)
После остановки кровотечения
Схема в/м инъекций (гемостатическая терапия):
Sol. Etamsylati (Dicynoni) 12,5% - 2,0 ml; в/м 4 раза в сутки типС
Схема лечения per os:
Омепразол по 20 мг 2 раза в сутки типА[6,7,20,21].
кларитромицин (клацид) 250 мг. 2 раза в день. При отсутствии амоксициллин
по 500 мг. 2 раза в день в конце еды типА
метронидазол (трихопол) по 500 мг. 2 раза в день в конце еды типА
Sol. Acidi aminocapronici 5% по 1 столовой ложке 6-8 раз в сутки типС
Установлено, что оптимальной дозой является 80 мг омепразола болюсно, в
последующем – 8 мг/ч на протяжении первых трех дней лечения. В 4-х
рандомизированных контролируемых плацебо исследованиях на 927 пациентах с
острыми ГДК был получен достоверный статистический и клинический эффект
применения ИПП (омепразол) в отношении возникновения повторных ГДК, а также
уменьшения количества пациентов, нуждающихся в срочной операции. Мета-анализ 11
рандомизированных контролируемых исследований показал, что эффективность ИПП в
лечении язвенных кровотечений достоверно превышает таковую у Н2-блокаторов
гистаминовых рецепторов[21,28,31,32].
5.3. Для профилактики кровотечения из верхних отделов ЖКТ
Рекомендуются два вида терапии:
1. Непрерывная (в течении месяцев) поддерживающая терапия омепразол по 20 мг
или фамотидин (квамател) по 20 мг на ночьтипА.
2. Профилактическая терапия "по требованию", предусматривающая при появлении
симптомов, характерных для обострения заболевания прием омепразола в полной
суточной дозе по 20 мг. утром и вечером в течении 3 дней, а затем по 20 мг. на
ночьтипА. [7,24,28,29].
5.4. Применение соматостатина при кровотечениях.
На основании мета-анализа 14 контролируемых рандомизированных исследований
выявлено что, применение соматостатина не привело к улучшению результатов
лечения кровотечений по сравнению с другой медикаментозной или эндоскопической
терапией [17,31].
5.5. Эндоскопическое лечение при кровотечениях.
Мета-анализ показал что обнаружение при эндоскопическом исследовании
признаков активного язвенного кровотечения (струйного или с медленным выделением
крови) служит показанием к применению эндоскопических методов остановки
кровотечения, которые эффективно снижают риск повторных кровотечений, показатели
летальности, частоту экстренных хирургических вмешательствтипА
[11,14,23,30]. Чаще всего используют различные термоактивные способы
эндоскопической остановки кровотечения, основанные на том, что действие высокой
температуры приводит к коагуляции белков тканей, сжатию просвета сосуда и
уменьшению кровотока. К таким методам относятся лазеротерапия, мультиполярная
электрокоагуляция, термокоагуляция. С гемостатической целью применяют также
инъекционное введение в область язвы различных склерозирующих и сосудосуживающих
препаратов (растворов адреналина, полидоканола, этанола и др.). Методом выбора
при эндоскопическом лечении язвенных кровотечений в настоящее время считаются
электрокоагуляция, термокоагуляция, инъекционная склеротерапия, а также
комбинированное применение термокоагуляции и инъекционной склеротерапии (табл.
6) типА.
Таблица 6. Варианты эндоскопического гемостаза
В тех случаях, когда эндоскопические методы остановки язвенных кровотечений
оказываются неэффективными (кровотечение продолжается или же для стабилизации
показателей гемодинамики и уровня гемоглобина требуется более 6 доз крови в
сутки), прибегают к хирургическому лечению [13,14,20].
5.6. Оперативные вмешательства при острых язвенных кровотечениях.
1) Экстренным оперативным вмешательствам подлежат больные с
продолжающимся кровотечением, не поддающимся медикаментозному и эндоскопическому
гемостазу, а также больные с ранним рецидивным кровотечением (все эти больные
сразу направляются в операционную, где и проводится все дальнейшие лечебные
мероприятия, в том числе и эндоскопический гемостаз) [3,6,10,28]. В этой
категории больных выделяются три группы:
I группа - больные молодого и среднего возраста, имеющие длительный язвенный
анамнез, безуспешную консервативную терапию, без серьёзных сопутствующих
заболеваний на фоне относительно стабильных показателей гемодинамики. В таких
случаях выполняется радикальная операция: для желудочной язвы - резекция
желудка, для дуоденальной язвы - как правило, ваготомия с иссечением язвытипB.
II группа (больные с крайне неустойчивыми показателями гемодинамики, тяжелой
сопутствующей патологией, наличием выраженных конкурирующих заболеваний)
оперативное вмешательство выполняется вынужденно с единственной целью -
хирургической остановки продолжающегося или рецидивировавшего кровотечения.
Объём операции минимальный - гастро - или гастродуоденотомия и прошивание
кровоточащего сосуда в язветипВ.
Первой и второй группе больных экстренное оперативное вмешательство
показано:
1). В первые 4-5 часов от поступления при продолжающемся кровотечении и
неудавшейся попытке его медикаментозного и эндоскопического гемостазатипА;
2). В первые 2-5 часов от поступления, когда а) имелась массивная кровопотеря
плюс нестабильный гемостаз; б) массивная кровопотеря плюс эндоскопически
достигнутый временный гемостаз при артериальном кровотечении. Указанные 5 часов
использовали для того, чтобы перелить кровь и восполнить ОЦК. В противном случае
повторное кровотечение, наслаиваясь на уже бывшую массивную кровопотерю,
приводит к срыву достигнутой нестойкой стабилизации и операция носит характер
операции "отчаяния"тип В.
3). При рецидиве кровотечения в стационаре - независимо от времени начала
предыдущего кровотечения. Повторную эзофагогастродуоденоскопию с целью
эндоскопического гемостаза предпринимать при отказе пациента от экстренной
операции, а также у самой тяжелой категории больных, когда принципиально принято
решение о неоперабельноститип В [16,22,28].
В III группу входят больные (у которых риск общей анестезии превышает риск
операции) со следующей сопутствующей патологией:
Недостаточность кровообращения III степени.
Острый трансмуральный инфаркт миокарда.
Острое нарушение мозгового кровообращения.
Гипертоническая болезнь III ст. с нарушением кровообращения II-Ш степени.
Легочно-сердечная недостаточность с недостаточностью кровообращения II-
III ст.
Декомпенсированный цирроз печени, гепатоцеллюлярную недостаточность
тяжелой степени.
Поражение почек с развитием хронической почечной недостаточности III
степени.
Сахарный диабет в стадии клинико-метаболической декомпенсации с
кетоацидозом, диабетическая кома.
Всем больным III группы при клинике профузного кровотечения и неудавшейся
попытки медикаментозного и эндоскопического гемостаза - показано экстренное
оперативное лечение по жизненным показаниям. Объем оперативного вмешательства
минимальный [3,10,20].
Исключением может быть, когда больной находится в терминальном состоянии при
клинике капиллярного кровотечения. В данном случае, в течение одного часа от
поступления больного в стационар, надо создать консилиум для решения вопроса о
тактике дальнейшего лечения. Цель консилиума решить вопрос об обоснованности
повторной попытки остановить капиллярное кровотечение неоперативным путем
(консилиум это может разрешить делать на срок не более 3 часов). А эти 3 часа
использовать для коррекции жизненно важных функций организма (это можно будет
назвать в последующем и предоперационной подготовкой). А если за это время
кровотечение не остановилось, то выполняется операция отчаяниятип В
[8,28,30].
2) Срочным оперативным вмешательствам подлежат следующие
больные. В этой категории выделяются две группы больных:
1 группа - больные в возрасте не более 70 лет и без тяжелых конкурирующих
заболеваний.
2 группа - больные старше 70 лет или с выраженными конкурирующими
заболеваниями. Этой группе срочное оперативное лечение не показано.
Срочное оперативное лечение показано I группе больных и
производится в течение 6-36 часов от поступления в стационар при:
a. Наличии признаков высокого риска повторного кровотечения, несмотря на
достигнутый временный эндоскопический гемостаз.
b. При клинически неустойчивом гемостазе, который выражается в отсутствии
признаков нормализации гематологических показателей, несмотря на переливание
более 1 литра эритроцитарной массы в течение 12 часов.
c. При наличии у больного редкой группы крови с остановившимся тяжелым
кровотечением.
3) Отсроченные оперативные вмешательства выполняются через 12-14
суток от поступления после соответствующего обследования и подготовки пациента к
операции. Срочное оперативное лечение называть плановым нельзя, так как после
экстренной госпитализации, перенесенной кровопотери, достигнутое благополучное
состояние больного весьма хрупкое. Эта ситуация требует от хирурга безошибочного
исполнения оперативного вмешательства, когда любые промахи и недочеты
непростительны. Резерв у больного слишком мал, чтобы компенсировать вероятные
осложнения. В плановой хирургии такие ситуации достаточно редкитип В.
Показанием к отсроченному оперативному лечению является нахождение
у больных показаний к плановому оперативному лечению язвенной болезни [28].
Показания для планового оперативного лечения при язвенной болезни
желудка:
a. Пенетрация язвы в соседние органы без образования внутренних свищей.
b. Рецидив язвы после ее ушивания.
c. Кровотечение в анамнезе.
d. Безуспешность консервативной терапии в течение 3 месяцев с момента
выявления язвы.
e. Сочетания язвы желудка и язвы двенадцатиперстной кишки (2 тип по Johnson).
f. Язвы пилорического канала (3 тип по Johnson).
Показания для планового оперативного лечения при язвенной болезни
двенадцатиперстной кишки:
a. Пенетрация язвы в соседние органы без образования внутренних свищей.
b. Рецидив язвы после ее ушивания.
c. Кровотечение в анамнезе.
d. Хроническая постбульбарная язва.
e. Длительный язвенный анамнез и безуспешность консервативной терапии в
течение 2 лет (периодически в стационаре).
f. Язвенная болезнь с непрерывным типом кислотопродукции, декомпенсированной
кислотонейтрализующей функцией антрального отдела, а также при компенсации
последней, но отрицательной реакции на атропин.
5.7. Интраоперационная диагностика
Полноценной ревизии двенадцатиперстной кишки для выявления низкой язвы или
дивертикула может помочь мобилизация кишки по Кохеру (рис. 1).

Рис. 1. Мобилизация двенадцатиперстной кишки по Кохеру.
Если во время операции источник кровотечения не находят, то целесообразно
прибегнуть к интраоперационной эндоскопии или осуществить гастротомию. Она
обычно сводится к широкому разрезу передней стенки желудка, содержащей меньшее
количество сосудов. Хорошим доступом к дистальной части желудка и
двенадцатиперстной кишки является продольный разрез (длиной около 6 см) через
привратник (рис.2а), а к проксимальной - продольный или поперечный разрез в
верхней трети желудка. При этом отдельные хирурги для более детального осмотра
слизистой оболочки предлагают воспользоваться цистоскопом, введя его через
гастротомическое отверстие. Пилородуоденальный разрез зашивают по типу
пилоропластики по Гейнеке-Микуличу (рис. 2б), остальные разрезы - обычным путем
с применением двух рядов швовтип С [3,20,23].
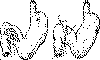
Рис. 2. Рассечение пилорического жома (а - видна язва
двенадцатиперстной кишки); разрез в пилородуоденальной зоне зашивают в
поперечном направлении (б).
Обнаружение расширенных вен желудка и большого сальника при наличии или
отсутствии характерного для цирроза вида печени, как правило, свидетельствует о
существовании портальной гипертензии с внутрипеченочной или внепеченочной
блокадой, соответственно, и, следовательно, указывает на возможный источник
кровотечения - расширенные вены пищевода тип В.
5.8. Интраоперационная тактика.
При кровоточащей язве желудка:
Для 1 типа по Johnson: операция выбора - резекция 2/3 желудка по Бильрот-I.
Для 2 типа по Johnson: операция выбора - резекция 2/3 желудка по Бильрот- II.
Для 3 типа по Johnson: операции выбора - пилоросохраняющие резекции по
Бильрот-I или резекция 2/3 желудка по Бильрот- II.
Для 4 типа по Johnson: операции выбора - проксимальная резекция желудка,
лестничная резекция желудка, субтотальная резекция желудка, гастротомия (выбор
этих операций зависит от расстояния локализации язвы от пищевода).
Для 5 типа по Johnson: здесь чаще острые язвы, поэтому лечение чаще
консервативное. Но если не удалось остановить кровотечение эндоскопически, то
показано: гастротомия, прошивание или иссечение кровоточащих язв и одновременно
задняя стволовая и передняя проксимальная селективная ваготомия с
пилоропластикой.
Наиболее целесообразным является дифференцированный подход к выбору
оперативного вмешательства. Резекция желудка - патогенетически оправданная
операция как при хронической язве желудка, так и при язве двенадцатиперстной
кишки. Кровоточащая язва должна «уйти» в препарат вместе с гастринпродуцирующей
зоной при язве желудка или вместе с удаленной частью желудка в пределах 2/3
этого органа при язве двенадцатиперстной кишки. При подозрении на
злокачественный характер язвы желудка резекцию желудка производят с соблюдением
онкологических принциповтип А.
У больных с высокой степенью риска, находящихся в крайне тяжелом состоянии,
допустимы паллиативные операции в виде иссечения или прошивания язвы. Иссечение
язвы следует производить дугообразным разрезом в продольном направлении, чтобы
избежать функционально невыгодной деформации желудка при зашивании дефекта
[3,24,29].
При технических затруднениях в случае иссечения язвы (локализация большой
каллезной язвы на задней стенке желудка или высоко в проксимальном его отделе)
рекомендуют прошивать кровоточащий сосуд с дополнительной тампонадой пористой
гемостатической губкой. Иногда для тампонады язвенного кратера используют часть
сальника или мышцы.
Кровотечение может быть из краев язвы или из магистрального сосуда в язве.
Его останавливают применением различных швов с использованием нитей из
нерассасывающегося материалатип В (рис. 3).
а
 б
б
 в
в
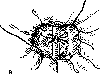
Рис. 3. Прошивание кровоточащей язвы (а - при кровотечении из ее краев; б
- при кровотечении из магистрального сосуда: в - наложение Z-образного шва.)
При прошивании язвы целесообразно накладывать Z-образный шов. С его помощью
можно надежно остановить кровотечение при наличии плотного язвенного
инфильтрата. Следует отметить, что паллиативные операции при язвенных
желудочно-кишечных кровотечениях дают плохие отдаленные результаты. Почти у
половины из них возникает необходимость в повторных оперативных вмешательствах.
Следовательно, такие операции широко применять не следует [10,22,28].
Рекомендуемая интраоперационная тактика при кровоточащей язве
двенадцатиперстной кишки: Операция выбора - иссечение кровоточащей язвы с
пилоро- или дуоденопластикой и селективной проксимальной ваготомией (СПВ). Также
применяется резекция 2/3 желудка по Бильрот-II. А если язва двенадцатиперстной
кишки локализована на задней стенке и удалима свободно - то резекция 2/3 желудка
по Бильрот-I; если низкая язва двенадцатиперстной кишки - то резекция 2/3
желудка на выключение по Бильрот-IIтип В.
Прошивание кровоточащей язвы двенадцатиперстной кишки или желудка делать
только у ослабленных больных с выраженной сопутствующей патологией или крайне
нестабильной гемодинамикой. После прошивания язвы рецидив кровотечения в
стационаре около 30% и повторное оперативное вмешательство выполняется потом
чаще на декомпенсированном больном, что приводит к высокой послеоперационной
летальности [3,15,26].
Лечение сочетанных язв (язвы двенадцатиперстной кишки и желудка)
осуществляют, как правило, так же, как и лечение язвы двенадцатиперстной кишки.
Предпочтение отдают задней стволовой и передней селективной проксимальной
ваготомии с дренирующей желудок операцией (поперечная пилоропластика).
Кровоточащую язву желудка при этом иссекают или зашивают. Она является вторичной
по отношению к язве двенадцатиперстной кишки и очень редко малигнизируется. Тем
не менее, если ее не иссекали, то такой больной подлежит динамическому
наблюдению с эндоскопическим (при необходимости с биопсией) контролем в
последующем тип В.
Остановку кровотечения из пептической язвы желудочно-кишечного анастомоза,
развившейся после резекции желудка, осуществляют прошиванием кровоточащего
сосуда. Стволовая ваготомия в этих случаях также является предпочтительной
операцией. Она позволяет избежать более травматичной ререзекции желудка при
недостаточной по объему первичной резекции желудка. Отличительной особенностью
такого вмешательства является отсутствие необходимости в дренирующей операции.
Если причиной пептической язвы оказывается оставленный во время резекции
желудка участок слизистой оболочки антрального отдела желудка, то стволовую
ваготомию дополняют удалением остатка антрального отдела [16,24,31].
Положение значительно сложнее, если пептическая язва вызвана гастриномой
(синдром Золлингера - Эллисона). Это патологическое состояние встречается редко
и диагностика его трудна. Общепринятой хирургической тактики при нем в условиях
острого язвенного кровотечения не выработано. Нет сомнения в необходимости
остановки кровотечения путем обшивания сосудов и удаления опухоли при ее
обнаружении. Вызывает возражение рекомендация производить гастрэктомию (патогенетически
оправданную) как при выявленной, так и при необнаруженной гастриноме. Более
целесообразным представляется предложение ограничить хирургическое вмешательство
остановкой кровотечения, дополнив ее стволовой ваготомией с дренирующей желудок
операцией, чтобы в последующем осуществить специальное обследование и произвести
радикальную операцию в плановом порядкетип С.
5.9. Консервативная терапия больных с кровотечением из ВРВ [33]
При кровотечении из варикозно-расширенных вен пищевода с высокой степенью
эффективности применяется зонд Sengstaken-Blakemore (рис. 4).

Рис. 4 Зонд-обтуратор (Sengstaken-Blakemore).
1, 2, 3 - каналы зонда, сообщающиеся с просветом желудка, пищеводным и
желудочным баллонами; 4 - пищеводный баллон; 5 - желудочный баллон.
5.9.1. Методика постановки зонда Sengstaken-Blakemore.
Премедикация - 1мл 2% раствора промедола.
Зонд смазывают вазелином, после чего проводят через носовой ход в желудок.
Желудочный баллон с интервалом 3-5 мин постепенно раздувают до 100-120 см3.
Затем зонд подтягивают до упора, фиксируют и опорожняют содержимое желудка.
После этого надувают пищеводный баллон. Воздух также вводят порциями по 30-40 см3
затем по 10-15 см3 с интервалом 3-5 мин. Общий объем вводимого
воздуха в пищеводный баллон не должен превышать 100-150 см3 . Каждый
час следует проверять натяжение зонда и давление в пищеводном баллоне. Через 4-6
часов пищеводный баллон распускают и при отсутствии кровотечения манжетку
оставляют спущенной. Желудочную манжетку распускают спустя 1,5-2 часатип В
(рис. 5).
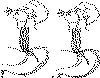
Рис. 5. Положение зонда Sengstaken-Blakemore.
а - раздут желудочный баллон; б - раздут пищеводный баллон.
У больных с циррозом печени класса А и В по Чайлд-Пью зонд должен находиться
в желудке до 12 часов для контроля. При рецидиве кровотечения зонд обтуратор
должен быть введен вновь, а больному предложена операция. У больных с циррозом
класса С по Чайлд-Пью тампонада зондом-обтуратором в сочетании с медикаментозной
терапией является единственной надеждой на гемостаз. Операция в 90-95%
непереносиматип С [5,6,8,27].
При безуспешности консервативных мероприятий, рецидиве кровотечения после
распускания манжеты или удаления зонда-обтуратора больных циррозом (классы А и
В) и больных с внепеченочной портальной гипертензией следует оперировать.
5.9.2. Медикаментозная терапия (проводится одновременно с постановкой
зонда Sengstaken-Blakemore)
А. Уменьшение кровотока в системе воротной вены
1. Перлинганит 40мг на 400мл раствора Рингера в/в капельно по 10-15 капель в
мин - 2-3 суткитип С.
2. 1% спиртовой раствор нитроглицерина - 10мг на 400мл раствора Рингера в/в
капельно по 10-15 капель в минуту 2-3 сутки (суточная доза 0.43мг/кг)тип С.
3. Соматостатин 50мкг/ч -48ч непрерывнотип С. [17].
4. Триглицил-вазопрессин-болюсно 2мг, затем с интервалом 6 часов вводят 1мг
препарататип C.
Вазопрессин вводится в течение 20 мин вводят в дозе 20 МЕ на 100мл
изотонического раствора NaCl, после чего препарат вводят со скоростью 20 МЕ/ч.
При прекращении кровотечения дозу снижают до 10 МЕ/ч, а затем до 5 МЕ/ч.
Продолжительность лечения 48 часов (в комбинации с нитроглицерином) тип C.
Б. Для нормализации свертывания:
- свежезамороженная плазматип В,
- этамзилат по 4мл 12,5% раствора в/м, а затем по 2 мл каждые 6 часов в
течение 3-5 днейтип В,
- 5% аминокапроновая кислота в/в по 100 мл через каждые 6 часов тип C,
- ингибиторы протеаз - контрикал 20 тыс ЕД разовая доза , суточная доза 60
тыс ЕДтип С,
- антигистаминные препараты для нейтрализации действия гистамина на
проницаемость капилляровтип С.
В. Замещающая терапия:
- Эритроцитарная масса (хранившаяся не более 48 часов) в зависимости от
степени кровопотеритип А.
Г. Профилактика повторного кровотечения
- постоянный прием бета-блокаторов (анаприлин 10-20 мг 2 раза в сутки)
[29,30].
5.9.3. Эндоскопические методы лечения. Эндоскопическая
склеротерапия: используемые склерозанты: 1% раствор тетрадецилсульфата натрия,
5% раствор этаноламина олеата, 5% раствор морруата натрия, 1% раствор
этосисклерола, 1-3% раствор тромбовара, тканевой клей цианоакрилат для узлов
фундального отдела желудка тип С.
На каждый варикозный узел используют 1-4мл препарата. При отсутствии
склерозанта возможно использование 20% раствора глюкозы (10-20 мл вводится
паравазально).
Склерозирование ВРВ проводится в 3 этапа: первый сеанс склеротерапии
предполагает проведение 2-й серии инъекций через 3 дня, 3-й серии - через 6
дней. Склеротерапию проводят еженедельно до полного исчезновения ВРВ. Контроль
осуществляется через 3 и 6 месяцев тип В.
Эндоскопическое лигирование варикозно расширенных узлов пищевода и кардии.
Для процедуры используют специальный набор для эндоскопического накидывания,
затягивания и снятия петель на основание ВРВ [20,27,30].
Эндоваскулярные методы лечения
ТВПШ (TIPS) - трансюгулярное внутрипеченочное портосистемное шунтирование
представляет собой шунт бок в бок, который обеспечивает сообщение между основной
ветвью воротной вены и печеночной веной. Процедуру проводят под местной
анестезией. Под контролем УЗИ выявляют бифуркацию воротной вены. Через яремную
вену катетеризируют среднюю печеночную вену и через этот катетер проводят иглу в
ветвь воротной вены. Через иглу устанавливают проводник и по нему вводят
катетер. Иглу извлекают и определяют градиент давления в воротной вене.
Пункционный канал расширяют баллоном, после чего выполняют ангиографию. Затем
вводят саморасправляющийся металлический стент, имеющий диаметр 8-12мм. Диаметр
стента подбирают таким образом, чтобы градиент портального давления оказался
ниже 12мм рт. ст. Если портальная гипертензия сохраняется, параллельно первому
можно установить второй стент. Всю процедуру проводят под контролем УЗИ. ТВПШ не
мешает в дальнейшем трансплантации печени [5,11,20].
Чрезкожная чрезпеченочная эмболизация вен пищевода. В 9-м межреберье справа
специальной иглой пунктируется одна из ветвей портальной вены, проводится
управляемый катетер, который последовательно проводят в левую желудочную вену и
в вены пищевода. На обратном токе в сосуды вводится эмболизирующее средство; тем
самым уменьшается приток портальной крови к варикозным венам гастроэзофагеальной
зоны. Процедура проводится в ангиографическом кабинете.
5.9.4. Оперативное лечение. Лечебная тактика при кровотечении из ВРВ
пищевода при циррозах печени (по Bismuth, 1990):
· цирроз класса А по Чайлд-Пью - шунтирование тип С
· цирроз класса В по Чайлд-Пью - шунтирование или склеротерапия тип С
· цирроз класса С по Чайлд-Пью - склеротерапия и включение в лист ожидания
трансплантации печени тип С
Паллиативные операции при ВРВ
1. Прошивание ВРВ кардии (операция Пациоры)
2. Шунтирующие операции (дистальный спленоренальный анастомоз,
мезентерикокавальный анастомоз, атрио-портальное шунтирование при синдроме
Бадда-Киари).
При разрывах слизистой оболочки пищеводно-желудочного перехода (синдром
Маллори - Вейсса) остановка кровотечения достигается зашиванием трещин
8-образными швами (рис. 6).
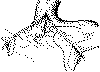
Рис. 6. Зашивание трещин при синдроме Маллори - Вейсса.
Иногда для надежности гемостаза при множественных разрывах перевязывают еще и
левую желудочную артерию.
Распадающиеся опухоли желудочно-кишечного тракта осложняются кровотечением
чаще всего вследствие нарушения целости мелких сосудов, поэтому кровотечение не
бывает столь бурным, как язвенное. При необходимости в оперативном пособии
проводят резекцию или полное удаление органа в случае операбельности
новообразования. Если опухоль удалим при наличии отдаленных метастазов, то
считается возможным выполнение паллиативной резекции органа. Такие операции,
хотя и целесообразны ради остановки кровотечения, но они часто заканчиваются
смертью больного. При не удаляемой опухоли желудка и продолжающемся кровотечении
перевязывают артерии желудка. При кровотечении на почве доброкачественных
опухолей выбор оперативного вмешательства определяется природой новообразования
и стремлением к органосохраняющему его характеру [3,19,20].

